Юношеский эпифизеолиз головки бедренной кости
Юношеский эпифизеолиз головки бедренной кости – это патология, при которой эпифиз полностью или частично отделяется от остальной части кости в проекции ростковой зоны. Возникает в пубертатном периоде на фоне эндокринных нарушений. Реже наблюдается при ХПН, после проведения радиотерапии или развивается идиопатически. Проявляется усиливающимися болями, к которым в последующем присоединяются ограничение движений, хромота и повышенная утомляемость конечности. В исходе формируется контрактура. Диагноз выставляется с учетом жалоб, данных осмотра и результатов рентгенографии. Лечение хирургическое – открытый остеосинтез, остеотомия, алло- или аутопластика.
По разным оценкам, заболеваемость составляет 10 на 100 000 человек, но она варьируется в зависимости от расы и географического района. Известно, что заболеваемость затрагивает детей в возрасте 9-16 лет с двусторонним вовлечением до 50% пациентов. В большинстве случаев причина ЭГБК неясна, но факторами риска являются мужской пол, эндокринные нарушения и механические воздействия вследствие ожирения, ретроверсии бедренной кости и склонности к косой проекции зоны роста.
Симптомы
Из-за неспецифичности, неяркой выраженности симптомов и незначительной распространенности патологии ранние стадии юношеского эпифизеолиза нередко остаются недиагностированными.
Пациенты жалуются на периодически возникающие боли в тазобедренном или коленном суставе, которые беспокоят их несколько недель или месяцев. Походка нарушена, отмечается хромота. В тяжелых случаях пациент не способен перенести тяжесть всего тела на пораженную конечность. Пораженная конечность несколько развернута кнаружи по сравнению со здоровой ногой. Длина пораженной конечности уменьшается на 2-3 см.
Лечение следует начинать как можно раньше. Часто операцию назначают через 24-48 часов после постановки диагноза. Ранняя диагностика эпифизеолиза головки бедренной кости обеспечивает наилучшие шансы достижения цели лечения (стабилизации тазобедренного сустава).
Осложнения
Основным осложнением заболевания является ранний тяжелый артроз тазобедренного сустава. Ограничение подвижности, обусловленное юношеским эпифизеолизом и прогрессирующими дегенеративными изменениями в суставе, а также нарушение опоры на ногу становятся причиной инвалидизации пациентов.
Диагностика
Поражение головки бедра диагностируется травматологами-ортопедами на основании жалоб, результатов объективного обследования и визуализационных методик. Основным методом обследования является рентгенография тазобедренного сустава. Процедура выполняется в 2 проекциях, наиболее информативна боковая проекция. Изменения зависят от стадии заболевания.
Сначала ростковый хрящ на рентгеновских снимках расширяется, шейка становится слоисто-пятнистой из-за чередования участков остеосклероза и остеопороза. Затем обнаруживается прогрессирующее смещение головки, после этого просматривается линия перелома. На заключительной стадии выявляются признаки консолидации перелома, ремоделирование шейки бедра, сужение суставной щели.
Рентгенографию дополняют компьютерной томографией тазобедренного сустава, проводимой для детализации патологических изменений и оценки жизнеспособности головки бедра. Пациентам назначают консультацию эндокринолога и дополнительные исследования для диагностики гормональных нарушений. Дифференциальную диагностику юношеского эпифизеолиза осуществляют с болезнью Пертеса.
Лечение
Стандартное лечение сводится к резьбовому креплению головки бедренной кости in-situ; таким образом, стабилизируя головку бедренной кости и вызывая остановку физиологического роста. Это предотвращает любое дальнейшее смещение в результате неанатомического положения, ограничивая дальнейший рост шейки бедра и ремоделирование. Это приводит к укорочению шейки бедра, уменьшению смещения бедра и укороченной рычажной руки для отводящих мышц, а также к увеличению риска бедренно-вертлужного воздействия.
Винтовая система Free Gliding для лечения ЭГБК с ее телескопическим дизайном была создана с целью предотвращения или прекращения дальнейшего смещения головки бедренного эпифиза у детей с открытыми ростовыми пластинками, не влияющего на нормальный рост проксимального отдела бедренной кости. В литературе имеются ограниченные данные в отношении фиксации при ЭГБК, которая позволяет продолжать расти шейке бедра; кроме того, до настоящего времени не было клинических исследований, оценивающих результаты винта FG. Поэтому мы разработали исследование для анализа роста и ремоделирования шейки бедренной кости после фиксации растущего винта in-situ при лечении ЭГБК.
Предпочтительны хирургические методы, которые стабилизируют ЭГБК и предотвращают дальнейшее смещение, но в то же время позволяют продолжать рост. Фактически, этот подход был успешно опробован в Скандинавии с использованием стержня Hansson, в Германии с использованием спиц Киршнера и в Северной Америке с использованием канюлированных винтов (Depuy-Synthes), оставляя их на поверхности.
Результаты недавнего исследования 3-летнего наблюдения 54 детей, которых лечили штифтами Hansson, показывают стабилизацию ЭГБК без дальнейшего смещения, позволяя удлинить шейку бедра до 20 мм, и реконструкцию с улучшением угла альфа до среднего значения 14,5 °. Результаты также показывают положительную корреляцию между углом альфа и ростом шейки бедра.
Недостатки современных технологий без сращивания, которые позволяют дальнейший рост, включают необходимость размещения имплантатов на коре и необходимость ревизионных операций для замены имплантатов после их перерастания.
Инновационный винт Pega Medical Free-Gliding (FG) для лечения ЭГБК устраняет эти ограничения благодаря модульной телескопической конструкции. Устройство, состоящее из двух частей, включает компонент с проксимальными нитями, полностью находящийся в эпифизе, и охватывающий элемент, который взаимодействует с боковой корой.
Рентгенографический анализ показывает, что винт FG предотвращает дальнейшее смещение и преждевременное закрытие пластинки физического слоя, что позволяет продолжать рост. Что еще более важно, благодаря модульной телескопической конструкции, имплантат не нужно оставлять на поверхности или заменять по мере роста ребёнка. Результаты недавнего исследования, двухлетнего наблюдения за состоянием 58 пациентов, страдающих ЭГБК, прошедших операцию по имплантации винта FG, показывают увеличение средней длины на 7,7 мм и улучшение угла альфа в среднем на 6,9 °. Результаты показывают, что оставшийся рост учитывает ремоделирование шейки бедренной кости, анатомическое смещение тазобедренного сустава и снижение риска, связанного с СБВС.
Винт Pega Medical FG – это новый подход к лечению ЭГБК без слияния, позволяющий избежать необходимости выступающего размещения имплантатов. Было доказано, что винт FG предотвращает дальнейшее смещение и в то же время не замедляет рост и способствует ремоделированию, что важно для снижения риска расхождения длины конечностей и бедренно-ацетабулярного ущемления, а также для предотвращения развития раннего остеоартрита.
Рост и ремоделирование шейки бедра после фиксации на месте винтовой конструкции, позволяющей рост сустава.
Ashlee Dobbe FRCSC; David G. Little MBBS; Oliver Birke MD; Paul Gibbons
Детская клиника Вестмид, Вестмид, Новый Южный Уэльс, Австралия
Целью данного исследования является анализ роста и ремоделирования шейки бедренной кости после фиксации винтом in-situ при лечении ЭГБК с возможностью роста сустава.
Методы: Мы провели ретроспективное исследование 42 пациентов, прошедших фиксацию in-situ с использованием винта PEGA Medical Free Gliding SCFE в период между 2015 и 2017 годами. Были рассмотрены рентгенограммы через 6 недель, 3 месяца, 12 месяцев, 24 месяца и после закрытия зоны роста. Рентгенограммы оценивались по заднему углу наклона (PSA), изменению длины винта, альфа-углу (α-угол), инклинации шейки бедра (NSA), смещению головки шейки бедра (HNO) и суставно-вертельному расстоянию (ATD).
Результаты: Всего было рассмотрено 58 тазобедренных суставов пациентов со средним возрастом 11,2 года. 39 пациентов проходили лечение от ЭГБК, а остальные 19 – профилактическое лечение. Наблюдалось среднее увеличение длины винта на 7,69 мм (P <0,001). HNO увеличилось в среднем на 9,64 мм (р = 0,002). Угол альфа улучшился в среднем на 6,89 градуса (P0,001). ATD оставалось положительным с общей тенденцией к среднему увеличению на 1,28 мм (P = 0,4).
Выводы: Изменение длины винта, положительное ATD, сохраненное HNO и тенденция к улучшению угла альфа показывают, что медицинский винт PEGA Free Gliding SCFE обеспечивает непрерывный рост шейки бедра. Необходимы дальнейшие исследования для оценки корреляции роста шейки бедра и улучшения ремоделирования шейки бедра, а также для определения группы пациентов и тяжести смещения, показатели по которым, скорее всего, значительно улучшатся.
Значение: Положительная корреляция, наблюдаемая между изменением длины винта, HNO и ATD, продемонстрировала, что оставшийся рост учитывает ремоделирование шейки бедренной кости и дает суставу возможность достичь оптимального / почти анатомического смещения тазобедренного сустава и снижает риск бедренно-вертлужного ущемления.
Что такое юношеский эпифизеолиз головки бедренной кости, лодижки и голеностопного сустава, МКБ 10 и лечение
Эпифизеолиз головки бедра возникает у детей в возрасте 10—16 лет, в основном у мальчиков. Примерно у 1/4 из числа больных поражаются оба тазобедренных сустава. Заболевание возникает в период быстрого роста у подростков. Эпифиз (головка) бедренной кости ослабевает и смещается вниз и кзади, что приводит к грубой, инвалидизирующей деформации нижней конечности с ее наружной ротацией.
Позже в тазобедренном суставе развивается дегенеративный артроз. У многих больных в анамнезе отмечается предшествующий смещению быстрый рост скелета. Больной может обратиться в отделение неотложной помощи с минимальной травмой в анамнезе или растяжением и симптомами, сохраняющимися после этого тривиального эпизода.
Следует отметить, что это заболевание встречается, как правило, у тучных детей с недоразвитым скелетом и значительно реже встречается у высоких худых детей. Весовая нагрузка и мышечный спазм увеличивают смещение. Этиология этого заболевания остается неясной.
Следует сделать снимки обоих тазобедренных суставов в переднезадней проекции. Кроме того, эпифизеолиз головки бедра обнаруживается на снимке в боковой проекции в положении «лягушки», с тазобедренными суставами, согнутыми под углом 90° и отведенными на 45°. В фазе, предшествующей эпифизеолизу, можно выявить глобулярную припухлость суставной капсулы, сопровождающейся расширением эпифиза и декальцификацией метафиза на границе с эпифизом вследствие смещения головки книзу и кзади.
Другими диагностическими признаками эпифизеолиза головки бедра являются широкая неровная или пятнистая эпифизарная пластинка, разрежение метафиза и периостальное образование новой кости. Кроме того, типичный рентгенологический признак—нарушение нормальной линии Шентона. В диагностике заболеваний тазобедренного и плечевого суставов оказалась очень эффективной компьютерная томография. Если на простых рентгенограммах взаиморасположение головки и вертлужной впадины установить трудно, поставить правильный диагноз помогут срезы, снятые методом компьютерной томографии.
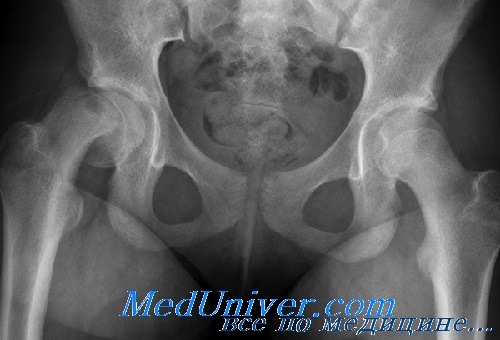
Клиническая картина эпифизеолиза головки бедра
Начало постепенное и медленно прогрессирующее. Ранними симптомами являются утомление при ходьбе и стоянии и позже незначительные боли и скованность в суставе в сочетании с хромотой. В анамнезе может отмечаться небольшая травма за несколько месяцев до появления симптоматики. Следует заподозрить это заболевание у любого подростка с хромотой и жалобами на боли в тазобедренном и коленном суставах в сочетании с небольшим ограничением внутренней ротации бедра.
При соответствующей клинической картине можно выделить три стадии развития заболевания.
В стадии предэпифизеолиза сначала отмечается некоторый дискомфорт в паху, обычно возникающий после физической активности и проходящий в покое. Больной может жаловаться на скованность и периодическую хромоту. Неприятные ощущения могут иррадиировать по передней и внутренней поверхности бедра к подколенной ямке.
Симптомы обычно неопределенные, при клиническом обследовании каких-либо объективных признаков выявить не удается. За этой стадией следует стадия хронического соскальзывания, в которой эпифиз отделяется и постепенно сползает назад, что обычно можно определить на рентгенограммах, снятых в этот период. В этой стадии больной отмечает болезненность в области тазобедренного сустава и ограничение движений (особенно отведения и внутренней ротации). Развивается деформация конечности с ее приведением и наружной ротацией. При согнутом и ротированном кнаружи тазобедренном суставе соскальзывание увеличивается, происходит атрофия средней ягодичной мышцы.
У больного появляется положительный симптом Тренделенбурга. При двустороннем процессе больной имеет типичную «утиную» походку. За этим следует стадия фиксированной деформации, в которой боль и мышечный спазм исчезают, однако хромота с наружной ротацией и приведением, так же как и ограничение внутренней ротации и отведения, остаются постоянными. Диагноз заболевания следует ставить рано и при малейшем подозрении немедленно направлять к хирургу-ортопеду на лечение, включающее репозицию сместившегося эпифиза и разгрузку конечности.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Юношеский эпифизеолиз головки бедренной кости: причины, симптомы, диагностика, лечение

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Юношеский эпифизеолиз головки бедренной кости стоит на третьем месте в ряду заболеваний тазобедренного сустава.
Код по МКБ-10
Патогенез
В основе этого эндокринно-ортопедического заболевания лежит нарушение коррелятивной связи между половыми гормонами и гормонами роста – двумя группами гормонов, играющих основную роль в жизнедеятельности хрящевых эпифизарных пластинок. На фоне недостаточности половых гормонов создаётся относительное преобладание действия гормона роста, снижающего механическую прочность проксимальной ростковой зоны бедренной кости, что способствует возникновению условий для смещения проксимального эпифиза бедра книзу и кзади. Гормональный дисбаланс подтверждают клиническими данными.
Симптомы юношеского эпифизеолиза головки бедренной кости
У пациентов с эпифизеолизом головки бедренной кости часто наблюдают признаки задержки полового развития, нарушения метаболизма (ожирение, скрытый сахарный диабет) – 50,5-71% пациентов. Заболевание характеризуется длительным бессимптомным течением. Постепенно формируются симптомокомплексы: боли в коленном суставе, движения в тазобедренном суставе в порочном положении (отведение и наружная ротация бедра, симптомом Гофмейстера при двустороннем поражении – перекрест голеней) и хромота.
Стадии
- I стадия – предсмещение. Отсутствие признаков смещения эпифиза, выраженные структуральные изменения в проксимальной ростковой зоне и шейке бедра.
- II стадия – смещение эпифиза кзади до 30° и книзу до 15° на фоне структуральных изменений в шейке и «открытой» проксимальной ростковой зоне бедра.
- III стадия – смещение эпифиза кзади более 30° и книзу более 15° на фоне структуральных изменений в шейке и «открытой» ростковой зоне бедра.
- IV стадия – острое смещение эпифиза кзади и книзу при неадекватной травме и «открытой» ростковой зоне бедра.
- V стадия – остаточная деформация проксимального отдела бедра при различной степени смещения эпифиза и синостозе проксимальной ростковой зоны.
Формы
- хроническое (I-III стадии);
- острое (IV стадия).
Степень нарушения функции сустава:
- лёгкая (I-II стадии);
- средняя и тяжёлая (III-V стадии).
Степень смещения эпифиза кзади:
- лёгкая – до 30°;
- средняя – до 50°;
- тяжёлая – более 50°.
Диагностика юношеского эпифизеолиза головки бедренной кости
- нарушение структуры проксимальной ростковой зоны и субэпифизарной области шейки бедра;
- положительный симптом сегмента – линия Клейна не отсекает сегмент головки при смещении эпифиза книзу;
- снижение высоты эпифиза без нарушения его структуры;
- двойной внутренний контур шейки бедра;
- уменьшение эпифизодиафизарного и эпифизарного углов на фоне регионального остеопороза.
Что нужно обследовать?
Как обследовать?
К кому обратиться?
Лечение юношеского эпифизеолиза головки бедренной кости
На основании опыта лечения пациентов разработана тактика хирургического лечения. При заболевании всегда поражаются оба тазобедренных сустава, поэтому необходимо выполнять операцию с двух сторон.
Начальная стадия (I-II). При смещении эпифиза кзади до 30° и книзу не более 15° одномоментно производят двусторонний эпифизеодез спицами Ноулеса и ауто- или аллотрансплантатом после туннелизации шейки для остановки смещения эпифиза и предотвращения одностороннего укорочения конечности. Трансартикулярное проведение спиц и трансплантата недопустимо ввиду опасности развития хондролиза тазобедренного сустава.
III стадия. При смещении эпифиза более 35° кзади и 15° книзу на фоне «открытой» ростковой зоны цель операции – восстановление центрации эпифиза в вертлужной впадине. Применяют двух- и трехплоскостные остеотомии бедра с целью центрации головки бедра во впадине и отдаления передневерхней зоны шейки бедра от края вертлужной впадины для устранения её действия как переднего «тормоза» даже на фоне «открытой» проксимальной ростковой зоны.
IV стадия. При остром смещении эпифиза операция направлена на закрытую репозицию смещенного эпифиза и достижение синостоза проксимальной ростковой зоны.
При поступлении в стационар пациента в этой стадии заболевания необходимы:
- пункция тазобедренного сустава для эвакуации гематомы и декомпрессии сустава, параартикулярное введение 0,25-0,5% раствора прокаина (новокаина);
- проведение спицы Киршнера для скелетного вытяжения через надмыщелковую область в плоскости исходной наружной ротации бедра выше дистальной ростковой зоны бедра.
В течение первой недели осуществляют тягу по оси постепенно увеличивающимся грузом от 5 до 8 кг (в зависимости от массы больного). К концу второй недели достигают отведения конечности до 45/135°. При достижении репозиции – эпифизеодез спицами и трансплантатом.
Трансартикулярное проведение спиц и трансплантата недопустимо.
Иммобилизацию конечности в среднем положении осуществляют деротационным сапожком со стабилизатором в течение 6-8 нед.
V стадия. При смещении эпифиза кзади более 35° и книзу более 15° и синостозе проксимальной ростковой зоны операция направлена на восстановление Центрации эпифиза и устранение порочного положения конечности. Если давность Заболевания не превышает 12-18 мес и сопровождается хорошей подвижностью В суставе, обычно удается восстановить приближающиеся к нормальным соотношения в тазобедренном суставе с использованием деторсионно-ротационной Вальгизирующей остеотомии.
В некоторых запущенных случаях давности заболевания более 2-2,5 лет приходится ограничиться деторсионно-отводящей остеотомией для устранения порочного положения и некоторого удлинения конечности.
После всех операций иммобилизацию осуществляют гипсовым деротационным «сапожком» в течение 4-6 нед.
С первых дней после операции проводят пассивные, а с 3-й недели – активные движения в тазобедренном и коленном суставах на фоне медикаментозной терапии: пентоксифиллин (трентал), ксантинола никотинат, дипиридамол (курантил), оротовая кислота (калия оротат) в возрастных дозировках.
Физиотерапевтическое лечение: электрофорез кальций, сера, аскорбиновая кислота по трёхполюсной методике, никотиновой кислоты, гумизоли, ампли-пульс на поясницу или дарсонвализация оперированной конечности и поясницы через 3-4 нед после операции.
При отсутствии рентгенологических противопоказаний (сужение суставной щели, замедленная консолидация, пятнистый остеопороз) дозированную нагрузку после эпифизеодеза в I-II стадии осуществляют через 8-10 нед, после остеотомии – через 4-6 мес. Полную нагрузку после эпифизеодеза разрешают через 3 мес, после остеотомии – через 6-8 мес и после эпифизеодеза по поводу острого смещения эпифиза – через 10-12 мес.
Наилучшие результаты хирургического лечения получены в ранних стадиях заболевания (I-II стадии).

[1], [2]
Эпифизеолиз Головки Бедренной Кости
Артем Науменко Данная статья написана вместе с Артемом Науменко – главным врачом клиники MedinUA.
Опыт работы 14 лет
Связаться с врачом
Эпифизеолиз головки бедренной кости (ЭГБК) – это патология, которая встречается у подростков и детей. По причинам, которые все еще не совсем понятны, головка бедренной кости соскальзывает с шейки в обратном направлении. Это вызывает боль, скованность и нестабильность в пораженной конечности.
Лечение ЭГБК включает в себя операцию по предотвращению скольжения головки бедренной кости. Для достижения наилучшего результата важно как можно быстрее поставить диагноз. Без раннего выявления и правильного лечения ЭГБК может привести к потенциально серьезным осложнениям.
Нормальное строение бедра
Как и другие длинные кости в теле, бедро не вырастает из центра наружу. Вместо этого рост происходит на каждом конце кости вокруг области развивающегося хряща, называемой пластинкой роста (физис).
Пластинки роста расположены между расширенной частью кости (метафиз) и дистальным концом кости (эпифиз). Эпифиз в верхней части бедренной кости – это центр роста, который в конечном итоге становится головкой бедра.
Описание
ЭГБК является наиболее распространенным заболеванием тазобедренного сустава у подростков. При ЭГБК эпифиз, или головка бедренной кости, соскальзывает с шейки кости на пластинке роста.
ЭГБК обычно развивается в периоды быстрого роста, вскоре после наступления половой зрелости. У мальчиков это чаще всего происходит в возрасте от 12 до 16 лет; у девочек в возрасте от 10 до 14 лет.
Иногда ЭГБК возникает внезапно после незначительного падения или травмы. Чаще, однако, состояние развивается постепенно в течение нескольких недель или месяцев, без каких-либо травм.
ЭГБК часто описывают исходя из того, способен ли пациент нагружать больную конечность. Знание типа ЭГБК поможет вашему врачу определить правильное лечение.
Типы ЭГБК включают в себя:
Стабильный ЭГБК. При стабильном ЭГБК пациент может ходить или нагружать пораженную конечность, как с костылями, так и без них. Большинство случаев ЭГБК являются стабильными.
Нестабильный ЭГБК. Это более серьезная форма. Пациент не может ходить или нагружать ногу, даже с костылями. Нестабильный ЭГБК требует срочного лечения. Осложнения, связанные с ЭГБК, гораздо чаще встречаются у пациентов с нестабильным скольжением.
ЭГБК обычно встречается только на одной стороне тела; однако у 40 процентов пациентов (особенно в возрасте до 10 лет) ЭГБК также встречается на противоположной стороне – обычно в течение 18 месяцев.

Причины
Причины возникновения ЭГБК неизвестны. Это состояние чаще возникает во время интенсивного роста и больше встречается у мальчиков, чем у девочек. Так же причиной возникновения данного заболевания является избыточный вес.
Симптомы
Симптомы ЭГБК варьируются в зависимости от тяжести состояния.
Пациент с легким или стабильным ЭГБК обычно будет испытывать периодические боли в паху , колене и/или бедре в течение нескольких недель или месяцев. Эта боль обычно усиливается при физической активности. Пациент может хромать после периода активности.
При более тяжелой или нестабильной форме ЭГБК симптомы могут включать:
- Внезапное начало боли, часто после падения или травмы
- Невозможность ходить или нагружать ногу
- Поворот наружу (наружная ротация) пораженной ноги
- Несоответствие длины ног – пораженная нога может казаться короче противоположной ноги
Во время обследования ваш врач спросит об общем состоянии здоровья вашего ребенка и истории болезни. Затем он поговорит с вами о симптомах вашего ребенка и спросит, когда эти симптомы появились.
Физический осмотр на наличие ЭГБК
Ваш доктор проверит движения в пораженном бедре.
Пока ваш ребенок лежит, врач проведет тщательное обследование бедра и ноги, определяя:
- Боль при движениях
- Ограниченный диапазон движения в бедре – особенно ограниченная наружная ротация
- Непроизвольная защитная фиксация мышц и мышечные спазмы
Ваш врач также проверит походку вашего ребенка. Ребенок с ЭГБК может хромать или иметь дефекты в походке.
Рентген
Этот тип исследования дает изображения плотных структур, таких как кости. Ваш врач назначит рентгенографию таза и бедренной кости под разными углами, чтобы подтвердить диагноз.
У пациента с ЭГБК рентгенограмма покажет, что головка бедренной кости, соскальзывает с шейки кости.
Лечение
Целью лечения является предотвращение скольжения смещенной головки бедренной кости. Всегда показано оперативное вмешательство.
Ранняя диагностика ЭГБК дает наилучшую возможность стабилизации тазобедренного сустава и предотвращения осложнений. При своевременном и надлежащем лечении можно ожидать, что функция конечности не пострадает.
Как только ЭГБК будет подтверждено, вашему ребенку будет запрещено нагружать поврежденную конечность, и, вероятно, он будет госпитализирован. В большинстве случаев операция проводится в течение 24-48 часов.
Процедуры
Хирургическая процедура будет зависеть от тяжести скольжения.
Процедуры, используемые для лечения ЭГБК, включают в себя:
- Фиксация в месте изначальной локализации. Эта процедура используется чаще всего для пациентов со стабильной или легкой формой ЭГБК. Врач делает небольшой разрез, затем проводит фиксирующий винт через пластинку роста, чтобы сохранить положение головки бедра и предотвратить дальнейшее скольжение.
- Открытая репозиция. У пациентов с нестабильным ЭГБК врач может сначала сделать разрез на бедре, а затем осторожно вправить головку бедренной кости в ее нормальное анатомическое положение.
- Затем врач проводит один или два металлических винта, чтобы зафиксировать кость до тех пор, пока пластинка роста не закроется. Это более сложная процедура и требует больше времени для восстановления.
Осложнения
Хотя ранняя диагностика и правильное лечение ЭГБК поможет снизить вероятность осложнений, у некоторых пациентов проблемы могут оставаться.
Асептический некроз
В тяжелых случаях ЭГБК приводит к ограничению кровоснабжения головки бедренной кости. Это может привести к постепенному и очень болезненному разрушению кости – состоянию, которое называется асептическим некрозом или остеонекрозом.
Когда кость разрушается, суставный хрящ, покрывающий кость, также разрушается. Без этого гладкого хряща кость трется о кость, что приводит к артрозу в суставе. Некоторым пациентам может потребоваться дополнительная операция по восстановлению бедра.
АН чаще встречается у пациентов с нестабильной формой ЭГБК. Поскольку признаки АН могут быть не видны на рентгеновском снимке в течение 12 месяцев после операции, пациент будет подвергаться рентгеновскому обследованию в течение этого периода времени.
Хондролиз
Хондролиз является редким, но серьезным осложнением ЭГБК. При хондролизе суставной хрящ на поверхности тазобедренного сустава очень быстро дегенерирует, что приводит к боли, деформации и потере подвижности пораженного бедра.
Хотя причина этого состояния еще не до конца понятна врачам, считается, что оно может быть результатом воспаления в тазобедренном суставе.
Интенсивная физиотерапия и противовоспалительные препараты могут быть назначены пациентам, у которых развивается хондролиз. Со временем может наблюдаться постепенное возвращение подвижности бедра.
Восстановление
Нагрузка на ногу
После операции ваш ребенок будет ходить на костылях в течение нескольких недель. Врач даст вам конкретные инструкции о том, когда может начать полностью нагружать ногу. Чтобы предотвратить дальнейшие травмы, важно внимательно следовать инструкциям вашего врача.
Физиотерапия
Физиотерапевт предоставит специальные упражнения, которые помогут укрепить мышцы бедра и нижней конечности, и улучшить объем движений.
Спорт и другая активность
В течение некоторого времени после операции вашему ребенку будет запрещено заниматься активными видами спорта и занятиями. Это поможет свести к минимуму вероятность осложнений и даст возможность заживления. Ваш врач сообщит вам, когда ваш ребенок сможет возобновить свою обычную деятельность без вреда для здоровья.
Дальнейший уход
Врач назначит последующую встречу в течение 18-24 месяцев после операции. Эти посещения могут включать рентгенограммы каждые 3-4 месяца, чтобы убедиться, что зона роста закрыта и никаких осложнений не возникло.
Травматические эпифизеолизы и их рентгенологическая оценка
Анатомо-физиологические особенности растущей детской кости и происходящие в ней активные процессы перестройки могут настолько видоизменять течение и проявление патологического процесса, что иногда возникают значительные трудности в диагностике травмы.
Непрочность метафизарного отдела трубчатой кости, наличие рентгено-прозрачных ростковых зон, основных и добавочных ядер окостенения, многочисленные варианты строения растущей кости обусловливают еще одну особенность детской травмы, иногда весьма затруднительную в диагностике – эпифизеолизы и остеоэпифизеолизы. Эпифизеолиз – нарушение целости кости в несозревшем скелете, которое проходит полностью или частично по эпифизарной пластинке роста (полоска хряща, за счет которой у детей осуществляется рост трубчатых костей в длину. Остеоэпифизеолиз – травматический отрыв и смещение эпифиза с частью метафиза по линии росткового хряща до окончания процесса окостенения.
У новорожденных и детей грудного возраста отсутствуют или слабо выражены ядря окостенения в эпифизах, поэтому рентгенологическая диагностика эпифизеолиза и остеоэпифизеолиза без смещения затруднена. Смещение ядра окостенения по отношению к диафизу кости удается выявить только при сравнении со здоровой конечностью на рентгенограммах в двух проекциях. У более старших детей остеоэпифизеолиз диагностируется легче: на рентгенограммах находят отрыв костного фрагмента (осколка) метафиза трубчатой кости.
При диагностике эпифизеолизов и остеоэпифизеолизов имеет значение место прикрепления суставной капсулы к суставным концам кости: они возникают там, где суставная сумка прикрепляется к эпифизарному хрящу кости, например, на лучезапястном и голеностопном суставах, дистальном эпифизе бедренной кости. В местах же, где сумка прикрепляется к метафизу так, что ростковый хрящ покрыт ею и не служит местом ее прикрепления (например, тазобедренный сустав), эпифизеолиза не бывает.
Эпифизеолиз может быть и не травматического генеза – юношеский эпифизеолиз головки бедренной кости, типичный возраст развития которого составляет 12-14 лет. При этом травма в анамнезе может вообще отсутствовать, либо это небольшая травма, которая лишь позволяет выявить имеющийся эрифизеолиз. В таких случаях отмечается боль в тазобедренном суставе, хромота, ограничение движений в суставе. Диагноз уточняется при рентгенологическом исследовании. Юношеский эпифизеолиз – «чистый» эпифизеолиз, который при отсутствии смещения отломков рентгенонегативен и поэтому вызывает трудности диагностики. В распознавании таких эпифизеолизов полезна магнитно-резонансная томография.
В области плечевого сустава головка плечевой кости окостеневает за счет трех ядер окостенения – головки, большого и малого бугорков. Ядро малого бугорка существует очень недолго и почти не улавливается. До 7-8 лет имеются два ядра окостенения, которые затем сливаются, образуя целостную костную головку. Так как ростковая зона головки плечевой кости по передней поверхности расположена горизонтально, а сзади под углом поднимается кверху, то на задней рентгенограмме она образует фигуру треугольника. Основание этого треугольника нередко принимают за линию перелома. В силу анатомических особенностей (капсула сустава прикрепляется у анатомической шейки) в плечевом суставе чаще возникают остеоэпифизеолизы.
Особенно сложным в диагностическом плане является локтевой сустав; для избежания ошибок в трактовке повреждений этого сустава у детей необходимо знать сроки появления ядер окостенения и возрастные особенности каждого из них. В затруднительных случаях необходимо провести сравнительную рентгенографию обоих локтевых суставов. Однако встречаются анатомические варианты односторонней фрагментации ядер окостенения, при которых основную роль в диагностике играют данные анамнеза и результаты клинического обследования.
По данным В.С. Майковой – Строгановой и Д.Г. Рохлина (1957), ядра окостенения у мальчиков появляются позже. Первым образуется ядро в головчатом возвышении плечевой кости (к концу 1-го, в начале 2-го года жизни) и мало изменяется до 5 лет. Иногда обнаруживают две точки окостенения головчатого возвышения. Начиная с 8-10 лет в головчатом возвышении (или в головке мыщелка плечевой кости по Парижской номенклатуре, принятой в 1980 г.), появляются добавочные точки окостенения, которые могут симулировать мелкие осколки. Эти точки приобретают нормальную губчатую структуру и сливаются с основными ядрами головчатого возвышения, за счет которого окостеневает наружный вал блока плечевой кости. Медиальный отдел блока окостеневает из нескольких ядер, которые появляются в возрасте 9-12 лет (у девочек – в 7 лет).
Неровность очертаний и множественность точек окостенения в блоке плечевой кости являются причиной частых диагностических ошибок. Диагноз перелома блока плечевой кости установить трудно, но возможно. Г.М. Тер-Еглизаров (1978) считает, что косвенным признаком перелома блока является нарушение правильных соотношений костей, образующих локтевой сустав, в боковой проекции. Проксимальный конец локтевой кости вместе с отломком блока смещен кверху и кпереди, что на рентгенограмме проявляется наслаиванием тени метафиза локтевой кости на головчатое возвышение и головку лучевой кости.
Довольно часто у детей наблюдаются надмыщелковые переломы плечевой кости. Это объясняется возрастными анатомическими особенностями ее дистального конца, который изогнут по отношению к диафизу под углом, открытым кпереди. Кость в этом месте истончена, кортикальный слой развит недостаточно, что обусловливает малую прочность данного отдела, особенно у детей в возрасте 7-9 лет. На рентгенограмме локтевого сустава в боковой проекции при этом выявляется следующее: в норме проекция головки мыщелка находится кпереди от продольной оси диафиза плеча, при надмыщелковом переломе – она смещена кзади.
Эпифизеолиз и метаэпифизеолиз головки мыщелка плечевой кости у детей – внутрисуставные переломы, наиболее часто происходящие в возрасте от 4 до 10 лет.
В возрасте 4-8 лет появляется ядро окостенения внутреннего надмыщелка плечевой кости. Внутренний надмыщелок изредка окостеневает из нескольких точек, причем это может наблюдаться лишь на одной стороне. При наличии травмы в анамнезе подобную картину нередко расценивают как перелом. Распознавание остеоэпифизаолиза внутреннего надмыщелка нередко затруднено. В пользу отрыва может свидетельствовать следующее: на рентгенограмме в задней проекции расстояние между апофизом и метафизом плеча увеличивается, но неравномерно; контуры апофиза со стороны метафиза становятся неравномерными, ось апофиза смещается относительно исходного состояния; надмыщелок смещается главным образом медиально и дистально. Синостоз внутреннего надмыщелка наступает в возрасте 15-19 лет.
Ядро окостенения наружного надмыщелка плеча существует непродолжительно: появляется в 9-10 лет и в 12-13 лет сливается с головчатым возвышением. Перелом наружного надмыщелка обычно связан с непрямым механизмом травмы: ребенок падает на кисть вытянутой руки, и основная сила удара передается на локтевой сустав по продольной оси лучевой кости, головка которой упирается в головку мыщелка плечевой кости и откалывает меньшую или большую часть дистального метафиза с наружной стороны, происходит смещение костного отломка (осколка). Причем, если плоскость перелома проходит только через ростковую зону, речь идет об эпифизеолизе головки мыщелка плечевой кости, но чистый эпифизеолиз возникает достаточно редко. Чаще плоскость перелома проходит в косом направлении через дистальный метаэпифиз плечевой кости (снизу и снутри, кнаружи и кверху). Поскольку метафизарный отдел кости менее прочен чем ростковая зона, то обычно наступает эпифизеолиз.
Локтевой отросток, как правило, имеет не менее двух точек окостенения; первая появляется в 7-9 лет, вторая в 10-11 лет. При дифференцировке их от травматических осколков необходимо помнить, что они, как правило, лишены нормальной костной структуры и имеют вид интенсивной тени (глыбки извести).
Синостоз локтевого отростка локализуется, как правило, у его основания, т.е. дистальнее ростковой зоны апофиза.
Значительные трудности нередко представляет диагностика подвывиха головки лучевой кости у детей. Д.Г.Рохлин (1936) предложил следующее правило: ось проксимального конца лучевой кости (выше уровня бугристости), продолженная до головчатого возвышения плечевой кости, делит последнее на две равные части. Это определяется и в профильной, и в атипичной проекциях. При смещениях лучевой кости ось делит головчатое возвышение на две неравные части.
В области тазобедренного сустава в возрасте 13-15 лет появляется ядро окостенения верхненаружного отдела вертлужной впадины, которое может быть принято за отрыв костного фрагмента. Что касается травмы тазобедренного сустава у детей, то наиболее трудными для диагностики являются разрывы У-образного хряща и травматические эпифизеолизы головки бедренной кости без смещения. Нередко диагноз устанавливают только по более поздним рентгенологическим симптомам: преждевременному синостозированию зон роста, резорбции в области головки или появлению периостальной мозоли. Вместе с тем необходимо дифференцировать травматический эпифизеолиз головки бедра от юношеского эпифизеолиза. Отличительным признаком является то, что травматический эпифизеолиз – всегда остеоэпифизеолиз, выявляется в возрасте 6-8 лет и ему предшествует значительная травма. Юношеский эпифизеолиз – только эпифизеолиз («чистый» эпифизеолиз) и травма в анамнезе может вообще отсутствовать.
Определенные диагностические трудности могут возникнуть и при исследовании коленного и голеностопного суставов в случае их травматизации.
Дольчатый надколенник, особенно двудольчатый, иногда ошибочно трактуют как перелом. При дольчатом надколеннике смежные контуры гладкие, покрыты замыкающей пластинкой, контуры фрагментов закруглены. Из травматических повреждений в области коленного сустава у детей чаще всего встречается эпифизеолиз дистального эпифиза бедренной кости. Его диагностика до 4-5 лет затруднительна, поскольку эпифиз по ширине значительно меньше метафиза и отделен от него широкой эпифизарной зоной. Однако в этом возрасте эпифизеолиз данной локализации встречается крайне редко.
В проксимальном эпифизе большеберцовой кости эпифизеолизы возникают крайне редко, так как проксимальный конец кости окружен мощными связками и сухожилиями. Окостенение дистального эпифиза большеберцовой кости происходит за счет костного зачатка, появляющегося через 1,5-2 года после рождения. Так по данным Н.С.Косинской (1958), точка окостенения возникает в медиальной половине хрящевого эпифиза и нередко у детей до 5-6 лет сохраняет это эксцентричное положение, которое иногда ошибочно расценивают как эпифизеолиз.
У верхушки внутренней лодыжки в 9-13 лет появляется добавочное ядро окостенения os subtibialis, которое обычно сливается с основной частью эпифиза в 12-14 лет. Os subtibialis нередко принимают за отрыв костного фрагмента. Все связки голеностопного сустава прикрепляются ниже эпифизарной линии, в связи с чем при травме создаются благоприятные условия для эпифизеолиза. При травме медиального отдела сустава происходит эпифизеолиз медиального фрагмента эпифиза. При этом медиальный отдел ростковой зоны выглядит расширенным, а в центральном отделе эпифиза нередко видна вертикальная линия перелома.
При травме латерального отдела сустава чаще всего происходит остеоэпифизеолиз наружной лодыжки. При остеоэпифизеолизе большеберцовой кости линия перелома метафиза поднимается вверх от ростковой зоны и происходит отрыв довольно крупного фрагмента клиновидной формы от заднее-наружного отдела метафиза большеберцовой кости. На рентгенограмме в задней проекции этот вид перелома улавливается с трудом, при этом очень информативна боковая рентгенограмма (Сhigot P.L., Estcve P., 1967). В тех случаях, когда ядер окостенения еще нет или эпифизарные зоны широкие, диагноз эпифизеолиза устанавливают по рентгенограмме, произведенной на 10-й день после травмы, поскольку в это время появляется периостальная мозоль. В сомнительных случаях производят рентгенограмму аналогичного сустава неповрежденной конечности. Иногда эпифизеолизы не проявляются рентгенографически.
Таким образом, рентгенодиагностика повреждений длинных трубчатых костей и суставов конечностей у детей, должна основываться, прежде всего, на знании их анатомо-физиологических, клинических и рентгенографических особенностей. Правильная и своевременная диагностика костной травмы является залогом не только правильного выбора врачом лечебной тактики, но также позволит судебно-медицинскому эксперту в содружестве с рентгенологом делать обоснованные выводы о ее механизме.
Вместе с тем, как показывает практика, производство рентгенограмм в двух стандартных общепринятых проекциях не всегда дает возможность эксперту четко определить механизм образования переломов в связи с тем, что может происходить смещение отломков не только по ширине и длине, но и изменение положения при вращении – это во первых; во вторых – морфологическая структура переломов костей в детском возрасте отличается от таковой у взрослых лиц, что требует определенных знаний детской травмы, а также выявление этих признаков и их трактовка на рентгенограммах. Все выше изложенное позволяет сделать вывод о том, что для более точного установления перелома и механизма его образования, рентгенографию костей необходимо производить в трех положения конечности, как например производится сигналитическая фотосъемка в судебной фотографии.
Повреждения зон роста
Зона роста также называемая эпифизарной пластиной или физисом – это участок растущей ткани в конце длинных трубчатых костей у детей и подростков.Каждая длинная кость имеет по крайней мере две пластины роста: по одному на каждом конце. Рост пластины определяет будущую длину и форму зрелой костной ткани. После завершения роста в конце пубертатного возраста рост пластин завершается и эта зона замещается твердой костной тканью.
Повреждения пластинок возникают у детей и подростков. Пластины является самой слабой областью растущего скелета, они слабее даже, чем соседние связки и сухожилия, которые соединяют кости с другими костями и мышцами. У ребенка в период роста при серьезных травмах суставов, наиболее вероятно,будет повреждение пластин роста, чем связок, отвечающих за стабильность сустава. Травмы, которые могут вызвать растяжение связок у взрослых, могут вызвать повреждение пластин роста у детей.
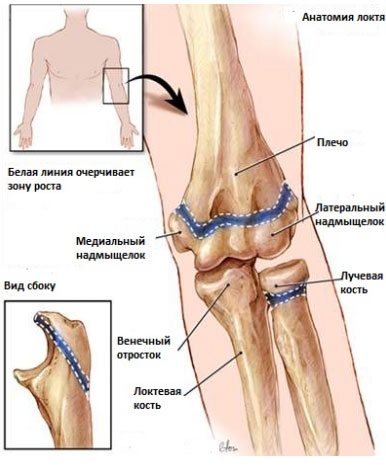
Повреждения пластин роста происходят при переломах. Они составляют 15 процентов всех детских переломов. Они встречаются в два раза чаще у мальчиков чем, у девочек, и наиболее часто встречаются у 14 – 16-летних мальчиков и 11 – 13-летних девочек. У девочек в более старшей возрастной группе реже встречаются переломы так, как опорно-двигательный аппарат у девочек созревает раньше, чем у мальчиков. В результате у девочек раньше завершается формирование костной ткани и пластинки роста сменяются плотной костной тканью. Примерно половина всех травм пластинок роста происходят в нижней части предплечья ( лучевой кости) или в локте. Эти травмы также часто встречаются в нижней части ноги (голени и малоберцовой кости). Они могут также возникать в верхней части ноги (бедре) или в лодыжке и стопе.
Причины
Хотя травмы пластинок роста, как правило, связаны с острой травмой ( падение или удар по конечности),повреждение может быть вызвано и хронической травмой, возникающей в результате избыточных частых нагрузок. Например, такие повреждения пластин роста могут возникнуть у спортсменов: гимнастов, легкоатлетов, игроков в бейсбол.
На основании определенных исследований травматизма у детей были получены данные, что повреждения пластин роста возникают в результате падений на детской площадке или со стульев. На такие виды спорта такие, как футбол, легкая атлетика и гимнастика, приходится одна треть всех травм. На другие виды физической активности такие, как езда на велосипеде, катание на санях, катание на лыжах и катание на роликовой доске, приходится одна пятая всех переломов пластин роста. Травмы при езде на автомобиле, мотоцикле, и связанных с ними транспортных происшествиях составляют лишь небольшой процент переломов пластин роста.
Eсли у ребенка после острой травмы или чрезмерной нагрузки возникает боль, которая не исчезает или проходит изменение физической активности или есть локальная болезненность,то в таком случае обязательно необходима консультация врача. Ребенок, ни в коем случае,не должен двигаться через боль. Дети, которые занимаются спортом, часто испытывают некоторый дискомфорт, так как им приходится выполнять новые движения. В некоторых случаях появление определенных неприятных ощущений вполне предсказуемо, но,тем не менее,любая жалоба ребенка заслуживает внимания так,как некоторые травмы при отсутствии адекватного лечения могут приводить к необратимым изменениям и нарушить надлежащий рост костей поврежденной конечности.
Хотя в большинстве случаев травмы пластин роста связаны с травмами во время игры или занятий спортом,тем не менее, возможны и другие причины повреждения зон роста (например, при инфекции костей ),которые могут изменить нормальный рост и развитие костной ткани.
Другие возможные причины травмы пластинок роста
Жестокое обращение с детьми может стать причиной травм костей, особенно у маленьких детей, у которых рост костных тканей только начинается.
Воздействие холода (например, обморожение) может также повредить пластинки роста у детей и в результате чего могут быть короткие пальцы в старшем возрасте или ранее развитие дегенеративного артрита.
Радиационное излучение, которое используется для лечения некоторых видов рака у детей, может привести к повреждению роста пластины. Более того, недавние исследования показали,что и химиотерапия, используемая для лечения онкологических заболеваний у детей, может негативно повлиять на рост костей. Аналогичное действие оказывает и длительное применение стероидов для при лечении ревматоидного артрита.
Наличие у детей определенных неврологических нарушений, которые приводят к сенсорному дефициту или мышечному дисбалансу, повышает риск переломов пластинок роста, особенно в области лодыжки и колена.
Подобные типы травм часто наблюдаются у детей, которые родились с нечувствительностью к боли.
Область зон роста является местом приложения многих наследственных заболеваний, которые влияют на опорно-двигательный аппарат. Наука постепенно изучает гены и мутации генов, участвующих в формировании скелета, роста и развития костной ткани. Со временем эти исследования помогут лечить различные отклонения в нормальном функционировании пластин роста.
Симптомы
- Невозможность продолжать игру из-за болей после острой травмы.
- Снижение способности играть в течение длительного времени из-за постоянной боли после перенесенной травмы.
- Визуально заметная деформация руки или ноги ребенка.
- Сильная боль и невозможность движений после травмы.
Диагностика
После выяснения обстоятельств травмы врач назначает рентгенографию для определения типа перелома и выработки плана лечения. Поскольку зоны роста не имеют такой плотности, как кости, то рентгенография их не визуализирует и они определяются как промежутки ( зазоры) между метафизом и эпифизом длинной трубчатой кости.В связи с плохой визуализацией на рентгенографии зон роста рекомендуется проводить рентгенографию парной конечности для сравнения изображений.
МРТ (магнитно-резонансная томография) позволяет достаточно четко визуализировать изменения в тканях и, поэтому, может быть назначена для диагностики повреждений пластин роста. В некоторых случаях, возможно использование другие диагностических методов, таких как компьютерная томография (КТ) или УЗИ исследование.
Классификация переломов пластин роста (Солтер и Харрис)
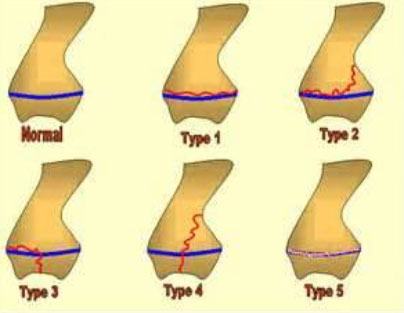
Переломы пластин роста делятся на 5 типов:
- Тип I
Эпифиз полностью отделен от конца кости или метафиза, через глубокий слой пластинки роста. Пластина роста остается прикрепленной к эпифизу. Врачу необходимо провести репозицию при наличии смещения. При этом типе перелома необходима иммобилизация с помощью гипса для полноценной консолидации. Как правило, вероятность полноценного восстановления кости при этом типе перелома очень высокая. - Тип II
Это наиболее распространенный тип перелома пластины роста. Эпифиз, вместе с пластиной роста отделяется от метафиза. Как и при типе I,при переломах типа II обычно необходимо проводить репозицию и жесткую фиксацию гипсом. - Тип III
Этот тип перелома происходит в редких случаях, как правило, в нижней части голени, в большеберцовой кости. Это происходит, когда перелом проходит полностью через эпифиз и отделяет часть эпифиза и пластинку роста от метафиза. При таких переломах нередко требуется хирургическое восстановление суставной поверхности. Прогноз при таких переломах хороший,если нет нарушения кровоснабжения отделенной части эпифиза и нет выраженных смещений отломков. - Тип IV
Этот перелом проходит через эпифиз, через всю пластинку роста и в метафиз.При этом типе перелома необходима хирургическая реконструкция геометрии костей и выравнивание пластинки роста. Если реконструкция не будет проведена качественно, то прогноз при таком тип перелома может быть не очень хорошим. Эта травма встречается,чаще всего,в конце плечевой кости рядом с локтем. - Тип V
Это редкий тип травмы,когда происходит дробление конца кости и пластина роста сжимается. Чаще всего,такой тип перелома встречается в колене или лодыжке.Прогноз неблагоприятный, так как преждевременное окостенение зоны роста почти неизбежно.
Новая классификация, называемая классификация Петерсона различает также перелом типа VI, при котором часть эпифиза, пластина роста, и метафиз отсутствуют. Это обычно происходит при открытых ранах или переломах (травмы при применение сельскохозяйственной техники,снегоходов, газонокосилки или при огнестрельных ранениях). При VI типе перелома обязательно требуется хирургическое вмешательство, и большинстве случаев бывают необходимы поздние реконструктивные или корректирующие операции. Рост костей почти всегда нарушен.
Лечение
Как правило, лечением травм (за исключением незначительных) занимается врач-травматолог. В некоторых случаях требуется детский ортопед-травматолог так,как травмы у детей нередко имеют свои особенности.
Лечение при переломах зависит от типа перелома.Лечение, которое должно быть начато как можно раньше после травмы и, как правило, представляет собой следующие действия:
- Иммобилизация. На поврежденную конечность накладывается гипс или шина и ограничивают любую деятельность ребенка,которая может оказать давление на травмированную область.
- Репозиция. При наличии смещения отломков необходима ручная репозиция или нередко хирургическая репозиция с фиксацией отломков. Фиксация необходима для нормальной консолидации костной ткани.После проведения репозиции накладывается гипсовая повязка с захватом зоны роста и сустава. Иммобилизация в гипсе необходима в течение от нескольких недель до нескольких месяцев до тех пор, пока не произойдет нормальная консолидация костной ткани.Необходимость в оперативном восстановлении целостности костных структур определяется размерами смещения, наличием опасности повреждения близлежащих сосудов и нервов и возрастом ребенка. только после завершения регенерации костной ткани. Долгосрочные наблюдения врача необходимы для оценки адекватного роста костной ткани так, как происходит травма зон роста. Поэтому, рекомендуется проведение рентгенографии конечностей с интервалами 3-6 месяцев, в течение 2 лет после перелома зон роста. Некоторые переломы требуют динамического наблюдения до завершения роста ребенка.
Прогноз
Почти в 85 процентов случаев переломов пластинок роста происходит полное заживление без каких-либо последствий.
Нарушение формирования костной ткани при травме пластинки роста возникают в следующих случаях:
- Тяжесть травмы. Если травма вызывает нарушение притока крови к эпифизу,то происходит нарушение роста костной ткани.Также при при смещении, разрушении или компрессии пластинки роста возможно замедление роста костной ткани.Наличие открытой травмы может повлечь за собой риск инфицирования и инфекция может разрушить пластину роста.
- Возраст ребенка. В младшем возрасте повреждение пластин роста может приводить к более серьезным нарушениям в развитии костной ткани так, как необходим большой прирост костей. И поэтому,при переломах в раннем детском возрасте требуется длительное наблюдение врача. В то же время более молодая костная ткань обладает большей регенераторной способностью.
- Локализация переломов зон роста.Например,зоны роста в колене более ответственны за экстенсивный рост костей, чем другие.
- Тип роста перелома пластин – Тип IV и V являются наиболее серьезными.
Лечение зависит от вышеперечисленных факторов, а также опирается на прогноз.
Наиболее частым осложнением перелома пластины роста является преждевременная остановка роста костей. Пораженная кость растет медленнее, чем это было бы без травмы, и в результате конечность может быть короче, чем неповрежденная конечность. Если же повреждена только часть пластинки роста, рост кости может быть в одну сторону и происходит искривление конечности. Травмы зоны роста в колене подвержены наибольшему риску осложнений. Так как нередко травма зоны роста в колене сопровождается повреждением нервов и сосудов, то поэтому травмы зон роста в колене чаще сопровождаются нарушением роста костей и искривлениями конечности.
В настоящее время в ведущих исследовательских клиниках проводятся исследования, изучающие возможности стимуляции регенерации тканей с использованием результатов генной инженерии, что позволит в будущем избежать остановки роста и деформации конечностей после перенесенных травм зон роста.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.


