Рак кишечника (колоректальный рак): виды, лечение
В эту группу заболеваний объединяют злокачественные новообразования, развивающиеся в разных отделах кишечника: толстой, тонкой, слепой кишке. Колоректальный рак сложен в диагностике, поскольку длительное время не вызывает никаких симптомов. Часто опухоль обнаруживается, когда достигает большого размера или уже имеет отдаленные метастазы. Именно с поздним обнаружением связана высокая летальность.
В 89% случаев выявляется рак толстой кишки, лишь 11% приходится на поражение тонкого кишечника. По типу опухолей чаще всего встречаются аденокарциномы. Также встречаются: лимфома, саркома, меланома, нейроэндокринная опухоль.
Причины рака кишечника
Конкретной причины формирования злокачественных новообразований на сегодняшний день не выявлено, что затрудняет профилактику. Выделяют факторы риска, которые способствуют злокачественному перерождению клеток. К ним относятся:
- отягощенная наследственность;
- возраст старше 50 лет;
- злоупотребление алкоголем;
- курение;
- избыток жиров, жареной пищи в рационе;
- воздействие канцерогенов на организм;
- малоподвижный образ жизни;
- хронические заболевания желудочно-кишечного тракта (болезньКрона, неспецифический язвенный колит).
Часто рак кишечника регистрируется у пациентов, в течение многих лет страдавших забросом кислоты из желудка, имевших заболевания, ассоциированные с Helicobacter Pylori, полипоз кишечника, язвенный колит. Длительное раздражение слизистой является причиной перерождения клеток. В этом случае профилактикой служит своевременное лечение заболеваний желудочно-кишечного тракта.
Особо внимательными к своему здоровью следует быть людям, у которых уже выявлялись опухоли другой локализации.
Симптомы рака кишечника
На начальном этапе заболевания большинство пациентов не предъявляет никаких жалоб. Именно с этой особенностью течения рака кишечника связана его поздняя диагностика. В ряде случаев опухоль является случайной находкой при обследовании по другому поводу.
Клинические проявления новообразования часто неспецифичны. Пациенты могут отмечать периодические боли в животе, вздутие, дискомфорт, запоры или неприятные ощущения при дефекации. Также возможен жидкий стул. В этот период пациенты обычно не спешат к врачу, поскольку считают, что имеют проблемы с ЖКТ функционального характера, связанные с погрешностью в диете и другими факторами.
Тревожным симптомом служит появление крови в кале. Выделения, сопровождающие акт дефекации, могут носить слизисто-гнойный характер с кровяными прожилками. Количество крови может быть разным, начиная от нескольких капель, заканчивая выраженным кровотечением. В любом случае этот симптом служит поводом для немедленного обращения к врачу и комплексного обследования.
На более поздних этапах развивается анемия (малокровие), пациент худеет, присоединяются слабость, головокружение, повышение температуры. При перекрытии опухолью просвета кишки возможна кишечная непроходимость. Такой исход заболевания характерен для рака толстой кишки и требует немедленного хирургического вмешательства. Если новообразование достигло больших размеров, оно может прощупываться через переднюю брюшную стенку, также возможна асимметрия живота.
Выраженный болевой синдром при этой локализации рака появляется на поздних этапах, когда опухоль достигает больших размеров и сдавливает соседние органы.
Диагностика рака кишечника
Обследование начинается с беседы с пациентом. В ряде случаев уже на основании жалоб врач может заподозрить наличие злокачественной опухоли.
Если новообразование локализуется в прямой кишке, его можно обнаружить методом пальцевого исследования. Этот простой и безопасный метод дает возможность выявить проблему, установить ориентировочные размеры опухоли. Обязательной для подтверждения диагноза и определения тактики лечения является биопсия.
Если опухоль локализована в толстой или тонкой кишке, обнаружить ее можно только с помощью эндоскопических методов обследования. Такая диагностика дает возможность не только визуализировать опухоль, определить ее размеры и локализацию, но и сразу же взять биоматериал для проведения биопсии.
Ректороманоскопия используется для обследования прямой кишки и нижних отделов толстого кишечника. Если необходимо обследовать весь толстый кишечник, назначают колоноскопию. Это эндоскопическое исследование, которое длится не менее 30 минут, но при новообразованиях, локализованных, например, в ободочной кишке, это единственная возможность обнаружить патологию и взять образец для исследования.
УЗИ позволяет определить состояние других внутренних органов, обнаружить очаги метастазирования в печени, поджелудочной железе, селезенке, лимфатических узлах брюшной полости.
Более информативным методом для обнаружения метастазов является компьютерная томография и магнитно-резонансная томография. Этот точный метод может показать, в каких органах локализуются патологические очаги, каковы их размеры.
В ряде случаев используется рентгенологическое исследование с контрастированием. С помощью этого метода обследования можно обнаружить участок кишки, частично перекрытый опухолью. На основании рентгенографии невозможно поставить диагноз рак, но метод дает ценную информацию, позволяющую разработать дальнейшую тактику ведения пациента.
Дополнительным методом обследования, позволяющим заподозрить рак, служит определение опухолевых маркеров, а именно — ракового эмбрионального антигена. Но следует знать, что этот показатель может повышаться не только при раке кишечника, но и при таких заболеваниях, как болезнь Крона, цирроз печени, аутоиммунная патология.
Виды рака кишечника
По расположению относительно стенки кишки выделяют три типа опухолей:
- экзофитные — прорастают в полость кишки;
- эндофитные — врастают в стенку кишки;
- блюдцеобразные — напоминают язву.
По гистологическому типу рака в кишечнике наиболее часто встречается аденокарцинома. Она произрастает из слизистой оболочки кишки и встречается более чем в 80% случаев рака кишечника. Наиболее агрессивными являются образования с низкодифференцированными клетками.
Плоскоклеточный рак обнаруживают преимущественно в прямой кишке, в зоне перехода на кожу перианальной области. Он имеют вид язвы, может маскироваться под анальную трещину или геморрой.
По локализации злокачественные новообразования могут располагаться в нижне-, средне- и верхнеампулярном отделе прямой кишки, сигмовидной, ободочной кишке. Симптомы в каждом случае будут отличаться.
Стадии рака кишечника
Согласно международной классификации рака TNM, которая учитывает размеры первичной опухоли, поражение регионарных лимфоузлов и наличие отдаленных метастазов, выделают четыре стадии рака кишечника:
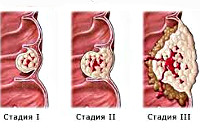
- Первая — это небольшая локализованная опухоль без метастазов, которая, как правило, не имеет симптомов и выявляется при обследовании для профилактики. Регионарные лимфоузлы не затронуты патологическим процессом. При обнаружении на этом этапе выживаемость пациентов составляет более 90%, поскольку можно удалить образование и остановить дальнейшее распространение рака.
- На второй размеры опухоли — от 1/3 до ? просвета кишки. На стадии 2А метастазы отсутствуют, 2Б характеризуется поражением регионарных лимфоузлов. Течение заболевания относительно благоприятное, при своевременном лечении выздоравливает 75% больных.
- Третья характеризуется наличием опухоли, занимающей более ? просвета кишки. Регионарные лимфоузлы поражены метастазами. На стадии 3Б глубина прорастания опухоли может быть любой. После лечения всего половина больных проживает не менее 5 лет.
- Четвертая наиболее неблагоприятная с точки зрения прогноза. Первичная опухоль может достигать больших размеров, метастазами поражены не только регионарные лимфоузлы, но и отдаленные органы. С этим связан высокий риск рецидивов после лечения. Опухоль может находиться в фазе распада, что ухудшает общее самочувствие, вызывает выраженную интоксикацию. Всего 10% больных с таким диагнозом живут в течение 5 лет после лечения.
Прогноз определяется не только формой рака кишечника по классификации TNM, но и гистологическим типом опухоли. Одни образования не отличаются агрессивным ростом и чувствительны к химиотерапии, другие быстро распространяются, несмотря на проводимое лечение.
Лечение рака кишечника
В большинстве случаев лечение рака кишечника комплексное. Поскольку заболевание редко диагностируется на 1 клиническом этапе, одной операции недостаточно. После удаления первичного опухолевого очага большинству пациентов назначают химию и лучевую терапию для борьбы с метастазами и предотвращения рецидива.
Операция при раке кишечника
Тактика хирургического лечения зависит от распространенности онкологического заболевания, расположения и типа опухоли. На 1-2 ст, как правило, возможно локальное иссечение пораженного участка кишки. В некоторых клинических случаях удаление новообразования возможно эндоскопическим методом.
При распространенном раке, прорастающем в глубокие слои кишки, выполняется резекция (удаление) части кишечника. Удаление производится в пределах неизмененных тканей, затем концы кишки сшиваются. Возможно проведение резекции малотравматичным эндоскопическим методом.
На 3-4 стадии рака не всегда возможно удалить опухоль и восстановить проходимость кишечника. Если развивается кишечная непроходимость, проводят паллиативное хирургическое лечение, облегчающее состояние пациента. В таком случае накладывается колостома — часть кишки, расположенная выше опухоли, выводится через переднюю брюшную стенку. Это позволяет отводить каловые массы в специальный калоприемник. Иногда колостома делается временно, пока доктора не купируют воспалительный процесс в нижних отделах кишечника и не восстановят проходимость.
При удалении новообразования удалению подлежат и близлежащие лимфоузлы. Это позволяет предотвратить рецидив опухоли.
Химиотерапия при раке кишечника
Этот метод лечения позволяет предотвратить метастазирование или уменьшить размеры тех опухолей, которые удалить во время операции было невозможно технически.
Химиотерапия может использоваться как самостоятельный метод, если есть противопоказания к операции либо опухоль неоперабельна. Такой вид лечения позволяет улучшить состояние пациента и качество жизни.
При терминальных формах колоректального рака введение этих препаратов уменьшает болевой синдром. Такой метод терапии называется паллиативным.
Химиотерапия, которая назначается до хирургического вмешательства, называется неоадьювантной. Ее цель — уменьшить размеры опухоли, что позволит провести радикальное хирургическое удаление новообразования.
Адьювантная химиотерапия назначается после хирургического лечения для профилактики рецидива. Дело в том, что в ходе операции хирурги могут оставить в ложе опухолевые клетки. Если не провести курс химии, они дадут начало новым опухолям.
Препараты дают пациентам в форме таблеток, а также вводят внутривенно, а при возможности — в питающие опухоль сосуды. Одним из методов локального введения является химиоинфузия в печеночную или подвздошную артерию. Это позволяет создать максимальную концентрацию препарата в месте скопления опухолевых клеток, а также уменьшить негативное воздействие на здоровые клетки организма.
Протоколы могут включать как один, так и 2-4 препарата. Методика подбирается индивидуально и зависит от гистологического типа опухоли, ее чувствительности к лечению химиопрепаратами.
Узнать больше о лечении рака кишечника в клинике “Скандинавия”
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Рак кишечника
Кишечник человека можно условно разделить на три части:
- Тонкая кишка состоит из двенадцатиперстной (начинается от желудка), тощей и подвздошной.
- Толстая кишка состоит из слепой, восходящей, поперечной и нисходящей ободочной, сигмовидной кишки.
- Прямая кишка — конечный отдел кишечника, который служит для накопления и выведения каловых масс.
Когда говорят «рак кишечника», как правило, имеют в виду опухоли толстой и прямой кишки — так называемый колоректальный рак. В данной статье речь пойдет о раке толстой кишки. О злокачественных опухолях прямой кишки на сайте есть отдельная статья.
Некоторые цифры и факты:
- Рак кишечника — одно из самых распространенных онкологических заболеваний во многих странах.
- Чаще всего (в 94% случаев) заболевание диагностируется у людей старше 50 лет. До 59% случаев диагностируются у людей старше 70 лет.
- Раком называют злокачественные опухоли, которые развиваются из слизистой оболочки. В кишечнике им чаще всего предшествуют полипы.
- В течение жизни колоректальным раком заболеет примерно каждый 14-й мужчина и каждая 19-я женщина.
- В настоящее время рак кишечника достаточно хорошо поддается лечению. Если опухоль диагностирована на ранней стадии, высоки шансы на наступление ремиссии.
Типы и классификация рака толстой кишки
Большинство злокачественных опухолей толстой кишки (примерно в 96% случаев) представлено аденокарциномами. Они происходят из железистых клеток слизистой оболочки, которые продуцируют слизь. В зависимости от микроскопического строения, аденокарциномы делятся на муцинозные и перстневидно-клеточные.
Выделяют 5 стадий колоректального рака:
- Стадия 0: опухоль находится в верхних слоях слизистой оболочки. Это так называемый рак на месте (in situ).
- СтадияI: опухоль врастает глубже в стенку кишки, но не прорастает ее насквозь.
- СтадияII: опухоль проросла сквозь толщу стенки кишки, но не распространилась на близлежащие (регионарные) лимфоузлы.
- СтадияIII: опухолевые клетки распространились в регионарные лимфоузлы. : опухоль, которая метастазировала. При колоректальном раке метастазы чаще всего обнаруживают в печени, брюшине, яичниках, легких.
Причины, факторы риска колоректального рака
Невозможно назвать точную однозначную причину, из-за которой в клетке возникла мутация, и она начала бесконтрольно размножаться. Но известны многочисленные факторы риска, которые повышают вероятность развития рака кишечника:
- Возраст. Риски заболеть наиболее высоки после 70 лет. Среди людей младше 50 лет заболевание встречается очень редко.
- Отягощенный семейный анализ. Вероятность заболеть выше среди людей, у которых есть близкие родственники с диагностированным раком кишечника.
- Некоторые наследственные состояния. Например, семейный аденоматозный полипоз ответственен примерно за 1% случаев колоректального рака. У человека, страдающего от этого состояния и не получающего лечения, к 40 годам практически наверняка разовьется злокачественная опухоль.
- Доброкачественные полипы. В большинстве случаев злокачественные опухоли в кишке развиваются именно из полипов, которые обнаруживаются к 60 годам у каждого третьего человека. Не каждый полип трансформируется в рак, это достаточно сложный, длительный процесс.
- Хроническое воспаление в кишке. Болезнь Крона и неспецифический язвенный колит повышают риски примерно на 70%.
- Некоторые заболевания. По неизвестным причинам сахарный диабет, желчнокаменная болезнь, акромегалия повышают риск колоректального рака.
- Избыточная масса тела. Примерно в 13% случаев в развитии рака кишечника определенную роль сыграли лишние килограммы.
- Нездоровое питание. Рацион многих современных людей содержит большое количество мяса, полуфабрикатов, очень мало овощей, фруктов, бобовых, злаков. Это повышает риск некоторых онкологических и других заболеваний.
- Вредные привычки. Люди, которые курят и часто употребляют алкоголь, чаще страдают раком кишечника.
Симптомы рака кишечника
Как и всякое онкологическое заболевание, рак кишечника коварен. Он долгое время растет «молча», не вызывая каких-либо симптомов. Но, даже когда симптомы появляются, по ним невозможно однозначно диагностировать злокачественную опухоль, потому что они сильно напоминают проявления других заболеваний пищеварительной системы:
- Боль, периодические болезненные спазмы в животе.
- Изменение характера стула, появление в нем примесей крови, слизи.
- Частые запоры, диарея.
- Повышенное газообразование, вздутие живота.
- Снижение аппетита.
- Потеря веса без видимой причины.
Для того чтобы не «пропустить» заболевание, важно внимательно относиться к своему самочувствию. Нужно обращать внимание на любые необычные, сохраняющиеся в течение длительного времени симптомы. Всегда лучше лишний раз посетить врача и провериться.
Методы диагностики
При подозрении на рак кишечника в первую очередь назначают колоноскопию. Во время процедуры в толстый кишечник вводят через задний проход специальный инструмент в виде тонкой длинной гибкой трубки — колоноскоп. На конце колоноскопа находится миниатюрная видеокамера и источник света. Увеличенное изображение транслируется на экран аппарата, таким образом, врач имеет возможность осмотреть слизистую оболочку кишки изнутри.
Колоноскопия помогает обнаружить любые патологические образования на слизистой толстого кишечника: злокачественные опухоли, полипы, язвы, участки воспаления. Во время исследования можно получить фрагмент ткани и отправить его на анализ в лабораторию.
После того как во время колоноскопии обнаружена злокачественная опухоль, зачастую необходимо уточнить некоторые подробности. Врачу нужно выяснить, насколько сильно новообразование проросло за пределы кишки, распространилось ли оно в регионарные лимфоузлы, есть ли отдаленные метастазы. Для этого используют дополнительные методы диагностики: КТ, МРТ, ПЭТ, рентгенографию костей и грудной клетки, УЗИ органов брюшной полости.
Общий анализ крови помогает выявить анемию. Кишечное кровотечение диагностируют с помощью анализа кала на скрытую кровь. При раке кишки в крови могут повышаться уровни некоторых онкомаркеров, но в целях диагностики злокачественной опухоли такое исследование неинформативно. Уровни онкомаркеров проверяют в динамике, чтобы оценить эффективность лечения.
Что такое скрининг? Насколько он эффективен при раке кишечника?
Так как на ранних стадиях рак кишечника не имеет симптомов, зачастую диагноз устанавливают слишком поздно, когда опухоль уже успела распространиться в организме. Из-за этого ухудшается прогноз. В ранней диагностике помогает скрининг — исследования, которые регулярно проводят у всех людей из группы риска.
Основной метод скрининга при колоректальном раке — колоноскопия. Ее рекомендуется проходить раз в 10 лет всем людям старше 50 лет. Если у человека есть дополнительные факторы риска, например, болезнь Крона, семейный аденоматозный полипоз, врач порекомендует начинать скрининг в более раннем возрасте.
Методы лечения рака кишечника
Лечением пациента, у которого диагностирован колоректальный рак, занимается команда врачей-специалистов. В нее могут входить: онколог, онколог-хирург, химиотерапевт, врач лучевой диагностики, гастроэнтеролог, психоонколог. Выбор лечебной тактики осуществляется с учетом некоторых факторов:
- Стадия и тип рака.
- Расположение опухоли в кишечнике.
- Возраст, состояние здоровья пациента.
- Сопутствующие заболевания, осложнения, к которым привела опухоль.
Хирургическое лечение рака кишечника
Хирургия — основной, наиболее радикальный метод лечения рака кишки. Если опухоль «поймана» на ранней стадии, ее можно удалить с участком окружающей ткани. Образец отправляют в лабораторию, где патологоанатомы изучают под микроскопом внешний вид клеток, край резекции. Если край резекции содержит опухолевые клетки, либо обнаружено, что клетки слабо дифференцированы, практически совсем утратили черты нормальных, врач может назначить повторную операцию. Удаляют часть кишки, которая может содержать опухолевые клетки, это помогает предотвратить рецидив.
Зачастую приходится выполнять резекцию (колэктомию) — удалять часть кишечника, содержащую опухоль. Оставшиеся части кишки соединяют — накладывают анастомоз. Иногда наложить анастомоз сразу не удается. В таких случаях выполняют колостомию или илеостомию: на поверхность кожи выводят, соответственно, конец ободочной или подвздошной кишки. Через сформированное отверстие будут временно отходить каловые массы. Спустя некоторые время проводят повторную операцию: колостому или илеостому закрывают, концы кишки соединяют.
В случаях, когда радикальная операция невозможна, и опухоль перекрывает просвет кишечника, прибегают к паллиативным вмешательствам. Их цель — обеспечить нормальное прохождение каловых масс и улучшить состояние пациента:
- Стентирование кишечника. В просвет кишки устанавливают стент — полый цилиндрический каркас с сетчатой стенкой.
- Постоянная колостома. Если нижний отдел толстой кишки заблокирован опухолью, на поверхность кожи выводят колостому для отхождения стула.

Химиотерапия при раке толстой кишки
Химиотерапия при колоректальном раке бывает разных видов:
- Адъювантная: после хирургического лечения, с целью предотвращения рецидива.
- Неоадъювантная: назначается до хирургического вмешательства. Помогает сократить размеры опухоли, упростить ее удаление, перевести неоперабельный рак в операбельный, снизить риск рецидива после операции.
- Паллиативная: назначается в качестве самостоятельного, основного метода лечения, на поздних стадиях, когда радикальное хирургическое лечение невозможно. Такая химиотерапия помогает улучшить состояние больного, уменьшить симптомы, повысить продолжительность жизни.
При раке толстого кишечника применяются такие химиопрепараты, как капецитабин, 5-фторурацил, оксалиплатин, иринотекан. Как правило, лечение проводят комбинацией 2–3 препаратов.
Таргетная терапия
В последние десятилетия стало многое известно о процессах, которые происходят в злокачественных опухолях на молекулярном уровне. Ученые идентифицировали многие гены, мутации в которых ответственны за возникновение рака. Известны молекулы, благодаря которым раковые клетки выживают и бесконтрольно размножаются. Созданы препараты, которые могут заблокировать эти молекулы — они называются таргетными препаратами.
При раке толстого кишечника эффективны три группы таргетных препаратов:
- Блокаторы VEGF — вещества, которое раковые клетки вырабатывают, чтобы стимулировать рост кровеносных сосудов и обеспечить себя кислородом, питательными веществами. К этой группе относятся препараты: бевацизумаб, рамуцирумаб, зив-афлиберцепт.
- Блокаторы EGFR — белка-рецептора, который в большом количестве представлен на поверхности раковых клеток и при активации стимулирует их рост. К этой группе препаратов относятся: цетуксимаб, панитумумаб.
- Ингибиторы киназ — сигнальных белков-ферментов. К этой группе относится регорафениб.
Таргетные препараты применяют при колоректальном раке на поздних стадиях.
Иммунотерапия
Иммунотерапия — еще одно современное направление в лечении злокачественных опухолей. Она использует ресурсы иммунной системы для борьбы с раковыми клетками.
В норме иммунная система постоянно вынуждена себя сдерживать: если иммунные клетки будут вести себя слишком агрессивно, могут развиться серьезные аутоиммунные состояния. В качестве «педали тормоза» иммунитет использует особые молекулы — контрольные точки. Раковые клетки умеют использовать контрольные точки себе на пользу. Они блокируют активацию иммунных клеток и, таким образом, защищают себя от их агрессии.
В настоящее время существует особый класс иммунопрепаратов — ингибиторы контрольных точек. Они вновь активируют иммунитет, в результате чего тот атакует опухолевую ткань.
При раке кишечника применяют препараты из группы ингибиторов контрольных точек: ниволумаб (Опдиво) и пембролизумаб (Кейтруда).
Лучевая терапия при раке толстой кишки
Лучевую терапию, как и химиотерапию, при раке толстой кишки применяют до, после операции, в паллиативных целях на поздних стадиях. Кроме того, облучение опухоли можно проводить прямо во время хирургического вмешательства.
Иногда лучевую терапию назначают в сочетании с химиотерапией — это так называемая химиолучевая терапия. Она отличается высокой эффективностью, но сопровождается более серьезными побочными эффектами.
Прогноз выживаемости после лечения рака толстой кишки
Прогноз для онкологических больных оценивают по пятилетней выживаемости — показателю, который обозначает количество пациентов, оставшихся в живых в течение 5 лет. Этот показатель зависит от стадии, при раке толстой кишки он составляет:
Опухоль толстой кишки: симптомы, которые нельзя игнорировать
Под собирательным термином «рак толстой кишки» медики понимают сразу несколько типов заболеваний, сопровождающихся появлением в упомянутом органе злокачественных опухолевых новообразований. Такие недуги могут сильно отличаться друг от друга. Так, кишечные опухоли принято классифицировать по зонам их локализации и распространения, типам формирующихся в ходе развития заболевания раковых клеток и т.д.
Объединяет все подобные недуги одно: их жертвами чаще всего становятся жители стран, славящихся относительной экономической стабильностью (например, Англии, США или РФ). Медики связывают такую закономерность с причинами возникновения рака толстой кишки. Так, обычно развитие опухолевых образований является следствием нездоровых пищевых привычек. Согласно исследованием, наиболее подвержены раку любители мяса и сладкой выпечки, пренебрегающие полезными продуктами вроде круп, овощей или фруктов.
Чуть реже опухоли в кишечнике возникают под действием иных негативных факторов, среди которых можно особо выделить генетическую предрасположенность (то есть – «плохую» наследственность). Рак такого типа обычно развивается у людей преклонного возраста. Как правило, «толчком» для формирования опухоли служит наличие других заболеваний кишечника, например, полипов или хронических запоров.
Стадии развития рака

Рак толстой кишки проходит в четыре стадии.
Развитие ракового новообразования, как правило, происходит в несколько стадий. Если говорить конкретно об опухолях толстого кишечника, таких этапов будет четыре:
- Первая (начальная) стадия. На данном этапе опухоль имеет очень небольшие размеры и локализуется строго в границах слизистой и подслизистой оболочек кишечника.
- Вторая стадия. Опухоль увеличивается в размерах. На данном этапе злокачественные новообразования еще вполне успешно поддаются лечению посредством химеотерапии благодаря отсутствию метастазов.
- Третья стадия. Опухоль распространяется на всю ширину кишечной стенки и начинает давать метастазы в ближайшие лимфатические узлы.
- Четвертая стадия. Злокачественное новообразование приобретает угрожающие размеры. Его метастазы распространяются далеко за пределы кишечника. Пораженными оказываются не только близкорасположенные, но и находящиеся на достаточном удалении от очага заболевания органы и лимфатические узлы. Из-за большого количества метастазов лечение рака на данной стадии посредством химеотерапии, как правило, признается малоэффективным.
Что любопытно, по описанному сценарию развиваются любые злокачественные опухоли, вне зависимости от их формы (эндофитной, экзофитной или блюдцеобразной) и клеточного строения. Впрочем, это вовсе не значит, что упомянутые признаки не играют никакой роли при диагностике рака.
Ведь именно классификация опухолей по клеточному строению позволяет медикам подобрать наиболее грамотную стратегию избавления от того или иного злокачественного новообразования. Каким же бывает рак? По признаку клеточного строения медики делят все злокачественные опухоли на следующие группы:
- аденокарциномы;
- мукоцеллюлярный рак;
- недифференцированные новообразования;
- неклассифицируемые случаи.
Если же говорить конкретно об опухолях, поражающих толстый кишечник, то примерно в 80% случаев больному приходится иметь дело именно с аденокарциномой слизистого или неслизистого типов.
Симптомы заболевания

Вздутие живота может быть симптомом рака толстой кишки.
К сожалению, как и любой медленно развивающийся недуг, рак редко проявляет себя на ранних стадиях, что значительно затрудняет его диагностику в этот период.
Однако умение внимательно прислушиваться к состоянию своего организма может помочь больному вовремя выявить проблемы с кишечником.
В частности, заподозрить злокачественное опухолевое новообразование позволят следующие тревожные симптомы:
- расстройства стула (запоры или, напротив, недержание кала);
- неконтролируемые газы;
- вздутия живота;
- частые ложные позывы к дефекации;
- следы крови (обычно в виде прожилок), гноя или слизи в каловых массах;
- резкая потеря веса;
- нездоровая бледность;
- общая слабость;
- снижение (вплоть до полного его отсутствия) аппетита;
- анемия;
- дискомфорт или боль при попытках опорожнить кишечник.
На поздних стадиях развития раковой опухоли симптомы заболевания становятся все более специфическими. Так, для описываемого заболевания в «запущенной» его форме характерны частые анальные кровотечения.
Часто такой рак сопровождается и асцитом (то есть, скоплением лишней жидкости в брюшной полости). При отсутствии адекватного лечения, на поздних стадиях своего развития опухоль может спровоцировать полную непроходимость кишечника.
Данное состояние характеризуется ярко выраженным болевым синдромом, полным отсутствием стула, а в особенно тяжелых случаях – и каловой рвотой.
Как диагностируют рак?

Общий анализ крови поможет вовремя выявить опухоль.
Из-за неспецифичности симптомов раковой опухоли кишечника, выявить ее на ранних стадиях очень непросто. Именно поэтому так важно своевременно обращаться к специалистам при первых же признаках расстройства функций органов ЖКТ.
Особенно это касается людей, для которых риск образования опухолей считается повышенным (речь идет, в частности, о лицах старше 50 лет).
Так или иначе, если в ходе беседы с пациентом у медика появятся основания заподозрить у посетителя рак, он направит больного на дополнительные диагностические обследования. Чтобы своевременно обнаружить злокачественную опухоль, врачи проводят целый ряд исследовательских процедур. В их числе:
- визуальный осмотр пациента;
- сбор анамнеза;
- обследование кишечника методом пальпации;
- ректороманоскопия;
- общий анализ крови;
- анализ кала на скрытую кровь;
- колоноскопия.
Все перечисленные исследования проводятся строго в описанном выше порядке. Обычно упомянутых процедур бывает достаточно, чтобы подтвердить или опровергнуть диагноз «рак толстой кишки». В иных случаях врач может направить пациента и на другие, более детальные обследования:
- УЗИ живота;
- УЗИ органов малого таза;
- эндоректальное УЗИ;
- биопсию кишечника.
Стоит отметить, что опухоль, образовавшуюся в нижних отделах кишечника, как правило, можно обнаружить и с помощью пальпации. Однако с новообразованиями, распространившимися на верхнюю часть упомянутого органа, все не так просто.
Часто, чтобы обнаружить их, требуется провести не один десяток различных анализов и обследований. Именно поэтому, обнаружив у себя один или несколько тревожных симптомов, способных свидетельствовать о раке кишечника, нельзя пренебрегать ни одной из доступных диагностических процедур.
О лечении рака толстой кишки

Лечить рак толстой кишки можно хирургическим путем.
Как только неутешительный диагноз «злокачественная опухоль» подтверждается, медики приступают к разработке индивидуальной стратегии лечения недуга для конкретного пациента.
Практика показывает, что полностью избавиться от рака возможно, лишь полностью удалив из организма саму опухоль, а также все участки тканей, пораженные ее метастазами.
Впрочем, не менее важно и освободить закупоренный злокачественным новообразованием кишечник от скопившихся в нем каловых масс. Понятно, что без прямого хирургического вмешательства в данном случае не обойтись.
Как же подготовиться к подобной операции? Перед тем, как определить пациента «под нож», врачи назначают ему специальное лечебное питание. Суть такой диеты заключается в очищении организма от шлаков.
Параллельно больному назначаются очистительные клизмы (проводить процедуры обычно начинают не ранее, чем за несколько дней до, непосредственно, операции). В особо тяжелых случаях пациента могут направить и на принудительное промывание пищеварительного тракта. Что касается самой операции, то проводится она следующим образом:
- врачи удаляют опухоль из кишечника, стараясь, по возможности, не прикасаться к ней (в противном случае можно спровоцировать распространение злокачественных клеток по всему организму вместе с током крови);
- в зависимости от уровня распространения опухолевых метастазов медики принимают решение об удалении пораженной части кишки или оставлении ее в неприкосновенности;
- при необходимости хирурги формируют колостому (обычно такое происходит лишь в тех случаях, когда заболевание настолько «запущено», что пациент в любом случае уже не сможет испражняться самостоятельно).
В особо сложных ситуациях, например, когда рак протекает с осложнениями, хирургическая операция проводится в два этапа. На первом медики удаляют саму опухоль. На втором – производят все остальные необходимые манипуляции.
Стоит отметить, что в тех случаях, когда злокачественное новообразование уже успело дать большое количество метастазов, оперативное лечение недуга будет малоэффективным. В подобных ситуациях медики чаще отдают предпочтение таким методам, как химио- и радиотерапия. Особенно данные процедуры эффективны против аденокарциномы, которая, как мы уже говорили выше, и поражает кишечник чаще всего.
Каким же образом упомянутые методы помогают излечить рак? Дело в том, что клетки аденокарциномы крайне чувствительны к радиационному излучению. Соответственно, облучив опухоль, можно добиться ее значительного уменьшения. Под действием радиации чужеродные организму клетки начнут гибнуть.
К сожалению, эффективность описываемого метода не является стопроцентной. Поэтому обычно его используют в сочетании со «стандартным» хирургическим лечением. В таких случаях задача радиации – помешать «потревоженным» раковым клеткам распространяться по организму, поражая ранее не затронутые ткани и органы.
Что же касается химиотерапии, ее основная цель – замедлить рост злокачественного новообразования. Достичь нужного эффекта медикам удается благодаря использованию особого препарата – 5-фторурацила. Если же последний оказывается недостаточно эффективным для конкретного случая, его заменяют на иринотекан, капецитабин или фторафур.
Иногда химиотерапию используют в качестве «закрепляющей эффект» процедуры после проведения «стандартной» хирургической операции. Данная мера позволяет существенно снизить риск рецидива заболевания. Не редко на этом же этапе пациенту назначают медикаментозное лечение. Рекомендации на этот счет лечащие врачи выдают наблюдающимся у них больным в индивидуальном порядке.
Хотя ни химио-, ни радиотерапия не способны справиться с раком сами по себе, сочетание этих методов с классической хирургией позволяет медикам достаточно успешно бороться с описываемым заболеванием. Если опухоль была диагностирована на ранней стадии, прогнозы на выздоровления для пациента, как правило, оказываются весьма оптимистичными.
Впрочем, следует понимать, что стопроцентной гарантии на излечение рака толстой кишки не сможет дать ни один врач. Слишком многое здесь зависит от характера самого заболевания, а также – области распространения опухолевых метастазов.
О профилактике и диагностике рака толстого кишечника — в тематическом видео:
Рак толстой кишки у женщин и мужчин

Онкология кишечника является вторым по распространенности онкологическим заболеванием в мире. Так, в США, колоректальный рак диагностируется у более 140000 человек ежегодно и вызывает около 50000 – 60000 смертей в год. Это огромная цифра, если учесть, что заболевание является потенциально излечимым, когда диагноз поставлен на ранней стадии.

Кто находится в группе риска?
Хотя колоректальный рак может возникнуть в любом возрасте, более чем у 90 % пациентов рак манифестирует в возрасте старше 40 лет, при этом каждые 10 лет риск развития заболевания удваивается. Кроме возраста, к факторам риска относится семейный анамнез колоректального рака, полипов и язвенного колита, а также полипов толстой кишки и рака других локализаций, особенно молочной железы и матки.

Как развивается рак толстой кишки?
Принято считать, что рак толстой кишки развивается из доброкачественных полипов. Эти потенциально злокачественные новообразования развиваются на стенке кишки, и, в конечном итоге, увеличиваясь в размерах переходят в рак. Удаление доброкачественных полипов является одним из принципов действенной превентивной (профилактической) медицины.

Симптомы рака толстой кишки
Наиболее общими симптомами являются кровянистые выделения из прямой кишки и нарушения функции кишечника, такие как понос или запор или их сочетание. Эти симптомы встречаются при других заболеваниях, поэтому при наличие таких жалоб необходимо их тщательная оценка. Боли в животе и потеря веса – это, как правило, поздние симптомы, свидетельствующие о прогрессировании заболевания.

К сожалению, большинство полипов и ранний рак не вызывают столь ярко выраженных симптомов. Поэтому при достижении 50-летнего возраста вам необходимо включить в ваши планы обследование толстой кишки.

Существует несколько методов для скрининга и диагностики колоректального рака. Они включают пальцевое исследование прямой кишки, анализ кала на кровь, фибросигмоидоскопию и колоноскопию (исследования с помощью освещенных трубчатых инструментов, используемых для обследования толстой кишки), и ирригоскопию. Будьте готовы обсудить варианты диагностики рака со своим врачом, для определения, какие процедуры лучше подходят для вас. Если у вас имеются близкие родственники (родители, братья и сестры) с диагностированными полипами или раком толстой кишки, то вы должны начинать скрининговый процесс в возрасте 40 лет.


Стадии рака толстой кишки
Выделяют 4 стадии рака толстой кишки:
- 1 стадия – опухоль находится только в пределах слизистой оболочки кишечника. На этой стадии симптомы рака кишечника чаще отсутствуют.
- 2 стадия – раковая опухоль проникает в мышечный слой. Могут начаться проблемы с работой пищеварительного тракта: запоры, поносы, вздутие живота, тошнота, метеоризм, выделения из заднего прохода (кровянистые, слизисто-гнойные). Могут присутствовать симптомы общей интоксикации организма (потеря аппетита, веса, небольшое повышение температуры тела, слабость).
- 3 стадия – опухоль находится в мышечном слое, но не выходит за пределы, или же уже могут быть выявлены метастазы злокачественной опухоли. Симптомы рака кишечника, которые могут появиться на 2-ой стадии, здесь уже активно выражаются. К ним может добавиться боль в животе – вплоть до довольно сильной, чувство тяжести и нарушения кишечной проходимости. Общая интоксикация нарастает.

- 4 стадия – опухоль выходит за пределы мышечного слоя и метастазы активно распространяются по другим органам тела. Все симптомы усугубляются, боли в животе и кровь в стуле присутствуют всегда. Отмечаются боли в других органах, в костях и суставах, нарушения мочеиспускания и других жизненно важных функций.

Лечение рака толстой кишки

Хирургическое лечение является необходимым условием полного выздоровления. Лучевая терапия и химиотерапия используются в дополнение к хирургическому вмешательству. Если рак обнаружен и пролечен на ранних стадиях, то в 80-90% можно ожидать восстановление нормального состояния здоровья. Позитивные результаты лечения снижаются до 50% и меньше, если рак диагностируется на поздних стадиях. Благодаря современным методам хирургического лечения и медицинским технологиям, формирование колостомы необходимо у менее 5% от всех больных колоректальным раком (колостома – хирургически сформированное искусственное выделительное отверстие толстой кишки на коже живота).



Профилактика и методы диагностики рака толстой кишки
Рак толстой кишки можно предотвратить. Наиболее важным шагом на пути профилактики рака толстой кишки является скрининг. Любой абнормальный результат скринингового исследования должен сопровождаться колоноскопией. Некоторые врачи предпочитают начинать исследования с проведения колоноскопии в качестве скринингового теста.
Колоноскопия является подробным исследованием просвета кишки и стенок толстой кишки. Во время колоноскопии возможно обнаружение и удаление полипов толстой и прямой кишок. Имеются неподтвержденные данные о значительном влияние диеты в предотвращении развития колоректального рака. Принято считать, что высокое содержание клетчатки и низкое содержание жира являются диетическими мерами, которые могут предотвратить развитие колоректального рака.

Наконец, обратите внимание на состояние и функцию вашего кишечника. Любые изменения характера работы кишечника, такие как запоры, диарея, или следы крови в стуле следует обсудить с врачом-колопроктологом.
Может ли геморрой привести к раку толстой кишки?
Нет, но у геморроя имеются симптомы схожие на жалобы, предъявляемые при полипах и раке толстой кишки. При возникновении этих симптомов, вы должны быть осмотрены и обследованы врачом, желательно колоректальным хирургом.

Записаться на прием
Записаться на прием и узнать подробную информацию о лечении в Клинике колопроктологии и малоинвазивной хирургии можно по телефону: +7 (499) 11-03-222 или через форму обратной связи
Рак толстой кишки ( Колоректальный рак )
Рак толстой кишки – это злокачественная опухоль различных отделов толстого кишечника (слепой, ободочной, сигмовидной, прямой кишки), происходящая из эпителия кишечной стенки. Симптоматика при раке толстой кишки включает абдоминальные боли, метеоризм, кишечные расстройства, нарушение кишечной проходимости, патологические примеси в каловых массах, слабость, исхудание. Рак толстой кишки может определяться при пальпации живота; для подтверждающей диагностики проводится колоноскопия с биопсией, ультрасонография, ирригоскопия, КТ, ЯМР, ПЭТ. Радикальными методами лечения являются одномоментные или поэтапные резекционные вмешательства.
МКБ-10

Общие сведения
Рак толстой кишки (колоректальный рак) – злокачественное новообразование, развивающееся из эпителиальной выстилки стенки толстого кишечника. Статистика по заболеваемости неутешительна: ежегодно в мире выявляется свыше 500 тыс. новых случаев колоректального рака, причем большая часть из них приходится на индустриально развитые страны – США, Канаду, страны Западной Европы, Россию. В структуре женской онкопатологии рак толстой кишки занимает 2-ое место после рака молочной железы, а у мужчин по частоте уступает лишь раку предстательной железы и раку легкого. Большинство случаев заболевания колоректальным раком приходится на лиц старше 50 лет; мужчины болеют в 1,5 раза чаще женщин. Тревожным фактором является поздняя выявляемость: у 60-70% больных рак толстой кишки обнаруживается на III-IV стадии.

Причины
Многолетнее изучение и анализ проблемы позволили назвать наиболее значимые этиологические факторы, способствующие повышению риска развития рака толстой кишки, – это семейно-наследственные и алиментарные факторы, а также предраковые заболевания. В числе генетически детерминированных причин наибольшее значение имеет семейный полипоз, который практически в 100% случаев приводит к развитию рака толстой кишки. Кроме этого, повышенный риск развития колоректального рака имеют пациенты с синдромом Линча – в этом случае опухолевое поражение обычно развивается у лиц моложе 45 лет и локализуется в правых отделах ободочной кишки.
Исследуя зависимость частоты рака толстой кишки от характера питания и образа жизни, можно констатировать, что возникновению онкопатологии способствует преобладание в пищевом в рационе животных белков, жиров и рафинированных углеводов при дефиците растительной клетчатки; ожирение и метаболические нарушения, гипокинезия. Мутагенным и канцерогенным действием на клетки кишечного эпителия обладают различные химические соединения (ароматические углеводороды и амины, нитросоединения, производные триптофана и тирозина, стероидные гормоны и их метаболиты и др.).
Вероятность колоректального рака прогрессивно возрастает в условиях хронических запоров, длительного стажа курения, хронических заболеваний кишечника. В частности, к предраковым заболеваниям в колопроктологии отнесены: хронические колиты (НЯК, болезнь Крона), дивертикулярная болезнь толстого кишечника, одиночные полипы толстой кишки (аденоматозные и ворсинчатые полипы диаметром более 2 см озлокачествляются в 45-50% случаев).
Классификация
Рак толстой кишки может возникать в различных анатомических отделах толстого кишечника, однако частота их поражения неодинакова. По наблюдениям специалистов в сфере абдоминальной онкохирургии, преобладающей локализацией является нисходящая ободочная и сигмовидная кишка (36%); далее следует слепая и восходящая ободочная кишка (27%), прямая кишка и анальный канал (19 %), поперечная ободочная кишка (10%) и др.
По характеру роста опухоли толстой кишки подразделяются на экзофитные (растущие в просвет кишки), эндофитные (распространяющиеся в толщу кишечной стенки) и смешанные (опухоли-язвы, сочетающие экзо- и эндофитную форму роста). С учетом гистологического строения рак ободочной кишки может быть представлен аденокарциномой различного уровня дифференцировки (более 80%), слизистой аденокарциномой (мукоидный рак), мукоцеллюлярным (перстневидноклеточным) раком, недифференцированным и неклассифицируемым раком; рак прямой кишки и анального канала дополнительно – плоскоклеточным, базальноклеточным и железисто-плоскоклеточным раком.
В соответствии с международной системой TNM, на основании критериев глубины инвазии первичной опухоли, регионарного и отдаленного метастазирования, выделяют стадии:
- Тх – данных для оценки первичной опухоли недостаточно
- Тis – определяется опухоль с интраэпителиальным ростом или инвазией слизистой оболочки
- Т1 – инфильтрация опухолью слизистого и подслизистого слоя толстой кишки
- Т2 – инфильтрация опухолью мышечного слоя толстой кишки; подвижность кишечной стенки не ограничена
- Т3 – прорастание опухолью всех слоев кишечной стенки
- Т4 – прорастание опухолью серозной оболочки или распространение на соседние анатомические образования.
С учетом наличия или отсутствия метастазов в регионарных лимфоузлах различают следующие степени рака толстой кишки: N0 (лимфатические узлы не поражены), N1 (метастазами поражено от 1 до 3 лимфатических узлов), N2 (метастазами поражены 4 и более лимфатических узла). Отсутствие отдаленных метастазов обозначается символом М0; их наличие – M1. Метастазирование рака толстой кишки может осуществляться лимфогенным путем (в регионарные лимфатические узлы), гематогенным путем (в печень, кости, легкие и др.) и имплантационным/контактным путем с развитием карциноматоза брюшины и ракового асцита.
Симптомы рака
Клинические признаки рака толстой кишки представлены 5 ведущими синдромами: болевым, кишечными расстройствами, нарушением кишечной проходимости, патологическими выделениями, ухудшением общего состояния больных. Абдоминальные боли являются наиболее ранним и постоянным признаком рака толстой кишки. В зависимости от локализации опухоли и стадии злокачественного процесса они могут быть различными по характеру и интенсивности. Пациенты могут характеризовать боли в животе, как давящие, ноющие, схваткообразные. При выраженной болезненности в правом подреберье необходимо исключить у больного холецистит и язвенную болезнь 12-перстной кишки; в случае локализации боли в правой подвздошной области дифференциальный диагноз проводится с острым аппендицитом.
Уже в начальных стадиях рака толстой кишки отмечаются симптомы кишечного дискомфорта, включающие отрыжку, тошноту, рвоту, потерю аппетита, ощущение тяжести и переполнения желудка. Одновременно развиваются кишечные расстройства, свидетельствующие о нарушении моторики кишечника и пассажа кишечного содержимого: диарея, запоры (или их чередование), урчание в животе, метеоризм. При экзофитно растущем раке толстой кишки (чаще всего левосторонней локализации) в конечном итоге может развиться частичная или полная обтурационная кишечная непроходимость.
О развитии рака дистальных отделов сигмовидной и прямой кишки может свидетельствовать появление в испражнениях патологических примесей (крови, слизи, гноя). Обильные кишечные кровотечения возникают редко, однако длительная кровопотеря приводит к развитию хронической постгеморрагической анемии. Нарушение общего самочувствия при раке толстой кишки связано с интоксикацией, вызванной распадом раковой опухоли и застоем кишечного содержимого. Больные обычно жалуются на недомогание, утомляемость, субфебрилитет, слабость, исхудание. Иногда первым симптомом рака толстой кишки становится наличие пальпаторно определяемого образования в животе.
В зависимости от клинического течения выделяют следующие формы рака толстой кишки:
- токсико-анемическую – в клинике преобладают общие симптомы (лихорадка, прогрессирующая гипохромная анемия).
- энтероколитическую – основные проявления связаны с кишечными расстройствами, что требует дифференциации рака толстой кишки с энтеритом, колитом, энтероколитом, дизентерией.
- диспепсическую – симптомокомплекс представлен желудочно-кишечным дискомфортом, напоминающим клинику гастрита, язвенной болезни желудка, холецистита.
- обтурационную – сопровождается прогрессирующей кишечной непроходимостью.
- псевдовоспалительную – характеризуется признаками воспалительного процесса в брюшной полости, протекающего с повышением температуры, абдоминальными болями, лейкоцитозом и пр. Данная форма рака толстой кишки может маскироваться под аднексит, аппендикулярный инфильтрат, пиелонефрит.
- атипичную (опухолевую) – опухоль в брюшной полости выявляется пальпаторно на фоне видимого клинического благополучия.
Диагностика
Целенаправленный диагностический поиск при подозрении на рак толстой кишки включает клиническое, рентгенологическое, эндоскопическое и лабораторное обследование. Ценные сведения могут быть получены при объективном осмотре, пальпации живота, перкуссии брюшной полости, пальцевом исследовании прямой кишки, гинекологическом исследовании.
Рентгенологическая диагностика предполагает обзорную рентгенографию брюшной полости, ирригоскопию с применением контрастного вещества. С целью визуализации опухоли, взятия биопсии и мазков для цитологического и гистологического исследования проводится ректосигмоскопия и колоноскопия. К числу информативных методов топической диагностики принадлежат ультрасонография толстого кишечника, позитронно-эмиссионная томография.
Лабораторная диагностика рака толстой кишки предусматривает исследование общего анализа крови, кала на скрытую кровь, определение раково-эмбрионального антигена (РЭА). С целью оценки распространенности злокачественного процесса выполняется УЗИ печени, МСКТ брюшной полости, УЗИ малого таза, рентгенография грудной клетки, по показаниям – диагностическая лапароскопия или эксплоративная лапаротомия.

Рак толстой кишки требует дифференциации со многими заболеваниями самого кишечника и смежных с ним органов, в первую очередь, – хроническим колитом, неспецифическим язвенным колитом, болезнью Крона, актиномикозом и туберкулезом толстой кишки, доброкачественными опухолями толстой кишки, полипозом, дивертикулитом, кистами и опухолями яичников.
Лечение рака толстой кишки
Радикальный способ лечения патологии предполагает проведение резекционных вмешательств на ободочной, сигмовидной или прямой кишке. Характер операции и объем резекции зависит от локализации и распространенности опухолевой инвазии. При раке толстой кишки возможно проведение как одномоментных, так и поэтапных оперативных вмешательств, включающих резекцию кишки и наложение колостомы с последующей реконструктивной операцией и закрытием кишечной стомы. Так, при поражении слепой и восходящего отдела ободочной кишки показана правосторонняя гемиколэктомия; при раке поперечно-ободочной кишки – ее резекция, при опухоли нисходящего отдела – левосторонняя гемиколэктомия, при раке сигмовидной кишки – сигмоидэктомия.
Хирургический этап лечения рака толстой кишки дополняется послеоперационной химиотерапией. В запущенных неоперабельных случаях производится паллиативная операция (наложение обходного кишечного анастомоза или кишечной стомы), химиотерапевтическое и симптоматическое лечение.
Прогноз
Прогноз рака толстой кишки зависит от стадии, на которой был диагностирован опухолевый процесс. При выявлении онкопатологии на стадии Т1 отдаленные результаты лечения удовлетворительные, 5-летняя выживаемость составляет 90-100 %; на стадии Т2 – 70%, Т3N1-2 – около 30%. Профилактика рака толстой кишки предполагает диспансерное наблюдение групп риска, лечение предраковых и фоновых заболеваний, нормализацию питания и образа жизни, проведение скрининговых исследований (кала на скрытую кровь и колоноскопии) лицам старше 50 лет. Пациенты, оперированные по поводу колоректального рака, для своевременной диагностики рецидива рака толстого кишечника в первый год каждые 3 месяца должны проходить осмотры у онколога, включающие пальцевое исследование прямой кишки, ректороманоскопию, колоно- или ирригоскопию.
3. Современное лечение колоректального рака / Цивенко А. И., Томин М. С. // Вестник Харьковского национального университета имени В.Н. Каразина. Серия «Медицина» – 2004 – №6
Рак кишечника
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Рак кишечника (колоректальный рак) – злокачественное новообразование различных отделов толстого кишечника (слепой, ободочной, сигмовидной, прямой кишки), развивающееся из эпителиальной выстилки стенки кишечника.
Причины появления рака кишечника
Причины рака кишечника находятся на стадии изучения, однако выделяют факторы, которые могут увеличивать вероятность развития новообразований.
Наследственная предрасположенность к развитию рака автоматически включает человека в группу риска и требует особенно бережного отношения к своему здоровью, своевременного обращения за медицинской помощью и строгого соблюдения рекомендаций врача.
Формированию раковой опухоли могут предшествовать воспалительные и опухолевые заболевания слизистой оболочки кишечника: полипы, аденомы, болезнь Крона, язвенный колит. Сами по себе данные заболевания не являются злокачественными, но способны создавать условия для появления раковых клеток.
Нерациональное питание. Употребление в пищу слишком жирной пищи, большого количества простых углеводов, отсутствие или крайне малое количество в рационе продуктов с клетчаткой приводит к запорам. Плотные каловые массы способны травмировать стенку кишечника, в результате нарушается его работа, возникают микротрещины, что может приводить к перерождению здоровых клеток в злокачественные.
Табак, алкоголь и наркотики являются канцерогенами и провоцируют процесс перерождения клеток. Столь же негативно влияет на организм и загрязненная атмосфера.

Классификация заболевания
Выделяют следующие гистологические типы колоректального рака:
- аденокарцинома;
- плоскоклеточный рак;
- солидный рак;
- меланома;
- скирозный рак;
- перстневидно-клеточный рак.
- экзофитный рак толстой кишки проявляется в росте опухоли в просвет кишки;
- эндофитный рак толстой кишки характеризуется ростом вглубь толщи стенки кишечника;
- смешанная форма (сочетает оба типа опухоли, в некоторых случаях представляет собой язву).
- высокодифференцированные образования, в которых содержится более 95% железистых структур;
- умеренно дифференцированные опухоли – имеют в составе 50-90% железистых структур в клетках;
- низкодифференцированные опухоли – железистые элементы занимают от 5 до 50 % клеток;
- недифференцированные – содержат менее 5% железистых клеток.
Согласно международной классификации TNM (tumor, nodus и metastasis), онкологи выделяют несколько стадий колоректального рака:
- T – распространенность первичной опухоли в кишечнике:
- TX – недостаточно данных для оценки первичного очага опухоли;
- T0 – первичную опухоль в кишке определить не удается;
- Tis – опухоль растет в пределах слизистой оболочки;
- T1 – опухоль прорастает в подслизистую основу;
- T2 – опухоль прорастает в мышечный слой стенки кишечника;
- T3 – опухоль прорастает через все слои стенки кишки;
- T4 – опухоль прорастает в соседние органы.
- NX – недостаточно данных для оценки регионарных лимфатических узлов;
- N0 – лимфатические узлы не поражены;
- N1 – метастазы обнаружены в 1-3 регионарных лимфатических узлах;
- N2 – метастазы обнаружены в 4 и более регионарных лимфатических узлах.
- M говорит о наличии отдаленных метастазов в различных органах:
- М0 – отдаленные метастазы отсутствуют;
- M1 – отдаленные метастазы есть.
- 1-я стадия характеризуется прорастанием опухоли в стенку органа, при этом она не распространяется за его пределы, метастазы отсутствуют в регионарных лимфоузлах, поэтому показатель пятилетней выживаемости превышает 90%.
- 2-я стадия – новообразование выходит за пределы кишечника, метастазы в лимфатических узлах не обнаруживаются. Рак 2-й стадии характеризуется выживаемостью до 75%;
- 3-я стадия характеризуется прорастанием опухоли в серозную оболочку и метастазированием в лимфатические узлы. Колоректальный рак 3-й стадии имеет благоприятный прогноз примерно в 50% случаев;
- 4-я стадия – терминальная. Опухоль поражает близлежащие органы, отмечается образование метастазов. Если диагностирован колоректальный рак 4-й стадии, продолжительность жизни снижена: в течение первых пяти лет удается выжить только 10% больных.
Клинические проявления колоректального рака зависят от локализации опухоли и стадии заболевания. Довольно часто на начальных этапах пациенты не предъявляют никаких жалоб, а опухоль обнаруживается только во время обследования.
Скрытое кровотечение можно рассматривать как один из ранних симптомов. Первоначально его можно обнаружить только с помощью теста на скрытую кровь.
Довольно часто специфическим симптомом рака толстой кишки является кишечная непроходимость. Она возникает из-за того, что просвет кишки перекрывается опухолью. Симптомы и тяжесть этого состояния обуславливаются локализацией обтурации (закупорки). Просвет в правом отделе толстого кишечника довольно широкий, поэтому кишечное содержимое на первых порах имеет мягкую или кашицеобразную консистенцию. Непроходимость здесь развивается лишь на терминальных стадиях заболевания. В сигмовидной и прямой кишке просвет более узкий, поэтому при локализации новообразования здесь содержимое кишечника имеет плотную консистенцию, пациента беспокоят задержка стула, вздутие живота и схваткообразные боли. Постепенно присоединяются симптомы обезвоживания.
Кишечная непроходимость — это жизнеугрожающее состояние, которое требует немедленной медицинской помощи.
В ряде случаев обтурация может иметь компенсированный характер. Сначала больного беспокоят запоры, боль и вздутие живота, которые сменяются зловонными диареями, обусловленными присутствием гнилостной микрофлоры. Постепенно компенсированная непроходимость неизбежно переходит в полную.
Опухоли большого размера могут распадаться, что проявляется выраженными кровотечениями. При локализации источника кровотечения в ободочной кишке в редких случаях возникает мелена — дегтеобразный (черный), кашицеобразный стул. Он является результатом ферментации крови кишечным содержимым. Если вовлечена прямая или сигмовидная кишка, наблюдается выделение алой крови.
На фоне массированной кровопотери развивается острая постгеморрагическая анемия, сопровождающаяся слабостью, бледностью кожных покровов и головокружением.
При локализации рака в прямой кишке могут присутствовать патологические выделения из заднего прохода — слизь, кровь, гнойно-некротические массы, фрагменты новообразования.
Неспецифические симптомы при колоректальном раке: общая слабость, снижение веса, потеря аппетита, вздутие живота.
Симптомы, характерные для различных стадий заболевания
Симптомы 1-й стадии: периодический дискомфорт в кишечнике, запоры или диареи, в редких случаях – прожилки крови и слизи в кале.
Симптомы 2-й стадии: периодические запоры, которые сменяет диарея, метеоризм, абдоминальная боль, отрыжка, изжога, прожилки крови и слизи в кале.
Симптомы 3-й стадии: абдоминальная боль и боль в желудке, обильные выделения крови и слизи в кале, метеоризм, запоры, не поддающиеся лечению, частая тошнота, периодически возникающая рвота. При обследовании выявляются пораженные метастазами регионарные лимфатические узлы.
Симптомы 4-й стадии: крайне выраженные абдоминальные боли, кровь и гной в кале. Больной сильно худеет, теряет аппетит, развивается железодефицитная анемия, непроходимость кишечника.
Метастазирование злокачественного образования в толстом кишечнике в другие органы:
- Рак сигмовидной кишки 4-й степени с метастазами в печени проявляется у больных скоплением жидкости в брюшной полости, тошнотой и рвотой, желтухой и общим истощением организма.
- При метастазировании рака в легкие больные испытывают сильные боли в грудной клетке, приступы кашля, одышку, происходит отделение крови при кашле.
Основной метод диагностики – колоноскопия.
Эндоскопическое исследование толстого кишечника для поиска участков патологии, проведения биопсии и удаления небольших полипов и опухолей.
Для определения вторичных очагов злокачественного процесса применяется компьютерная томография:
- брюшной полости и забрюшинного пространства,
Исследование, позволяющее получить данные о состоянии органов брюшной полости (печень, желчный пузырь, селезенка, почки, поджелудочная железа), сосуды брюшной полости и абдоминальные лимфатические узлы).


