Эндоцервицит
Эндоцервицит – это воспалительный процесс, который развивается в слизистой оболочке канала шейки матки. Эндоцервицит диагностируется примерно у 70% женщин, как правило, детородного возраста (20-40 лет).
Причины и симптомы
По характеру течения выделяют: острый и хронический эндоцервицит,а по распространенности процесса – очаговый и диффузный.
Кроме того, в зависимости от вида возбудителя эндоцервициты могут быть специфическими и неспецифическими.
Причиной развития неспецифических эндоцервицитов является условно-патогенная флора, то есть та, которая у здоровой женщины никак себя не проявляет: кишечная палочка, стрептококки, стафилококки, бактероиды, коринобактерии и прочие.
Специфические эндоцервициты вызывают инфекции, передающиеся половым путем: гонорея, хламидиоз, микоплазмоз, грибковая инфекция, трихомониаз и другие.
Предрасполагающими факторами возникновения эндоцервицита являются:
– сопутствующие воспалительные заболевания органов малого таза (эрозия шейки матки, эктропион, эндометрит, вагинит, сальпингоофорит, цистит);
– травмы шейки матки во время абортов, диагностических выскабливаний, родов;
– опущение шейки матки и влагалища;
– ослабленный иммунитет;
– введение внутриматочной спирали;
– беспорядочная половая жизнь;
– климакс и менопауза (снижение содержания эстрогенов);
– нерациональное использование химических спермицидов, спринцевание кислотами;
– менструация и половые акты в этот период.
При остром эндоцервиците больных беспокоит: слизистые или гнойные выделения из влагалища,дискомфорт, зуд и жжение во влагалище. Редко бывают тупые или тянущие боли внизу живота. Наличие других жалоб связано с сопутствующей патологией (уретрит, эндометрит, воспаление придатков матки).
При хронической форме эндоцервицита отсутствуют признаки воспаления и жалобы, что связано с регенерацией (заживлением) участков воспаления слизистой оболочки.
Клинические симптомы эндоцервицитов проявляются неодинаково – в зависимости от характера возбудителя.
Диагностика
Распознавание эндоцервицита не представляет затруднений. Используют следующие лабораторные и инструментальные методы:
– мазок на флору выделений из шеечного канала, влагалища и мочеиспускательного канала;
– бактериологический посев выделений для определения возбудителя и его чувствительности к антибиотикам;
– цитологическое исследование мазка с шейки матки и цервикального канала;
– исследование на инфекции, передающиеся половым путем;
– кольпоскопия – позволяет определить участки воспаления;
– УЗИ органов малого таза с целью выявления сопутствующей патологии;
– кровь на сифилис, ВИЧ-инфекцию и гепатиты;
– общий анализ мочи при наличии жалоб на расстройства мочеиспускания;
– биопсия при хроническом эндоцервиците.
Лечение
Как лечить эндоцервицит, волнует каждую женщину, столкнувшуюся с этой проблемой.
При диагнозе эндоцервицит лечение назначается гинекологом с учетом сопутствующих заболеваний и в острой фазе, когда симптомы наиболее ярки.
Консервативное лечение предполагает использование антибактериальных средств для ликвидации причины заболевания, противовирусных и гормональных препаратов. При острой форме цервицита не рекомендуют применять препараты местно, поскольку это может спровоцировать восходящую инфекцию (распространение на трубы, матку, яичники и т.д.)
Средства для антибактериальной терапии подбирают исключительно после определения чувствительности к антибиотикам у каждой конкретной пациентки. По окончании курса антибиотиков назначают прием лакто- и бифидобактерий для нормализации микрофлоры влагалища и кишечника.
Запись в детские клиники
по WhatsApp +7 919 600-14-42
© 2001-2021 Профилактическая медицина
Уважаемый посетитель! ООО «ММЦ «Профилактическая медицина», ООО «ММЦ «Клиника аллергологии и педиатрии» предоставляют медицинскую помощь в соответствии с территориальной программой государственных гарантий оказания гражданам бесплатной медицинской помощи в ограниченном объеме. Более подробно по телефону справочной службы +7 (347) 246-30-03.
ООО «МЦ «Профилактическая медицина», ООО «КНЦ» не предоставляют медицинскую помощь в соответствии с территориальной программой государственных гарантий оказания гражданам бесплатной медицинской помощи.
Данный сайт носит исключительно информационный характер и предназначен для образовательных целей, посетители сайта не должны использовать материалы, размещенные на сайте, в качестве медицинских рекомендаций. ООО «ММЦ «Профилактическая медицина», ООО «МЦ «Профилактическая медицина», ООО «ММЦ «Клиника аллергологии и педиатрии», ООО «КНЦ» не несут ответственности за возможные последствия, возникшие в результате использования информации, размещенной на сайте. Материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями статьи 437 Гражданского кодекса Российской Федерации. Цены на сайте могут отличаться от фактически действующих, стоимость услуг необходимо уточнять в контакт-центре по тел. +7 (347) 246-30-03. Граждане имеют право на получение бесплатной медицинской помощи по территориальной программе государственных гарантий оказания гражданам бесплатной медицинской помощи в поликлинике по месту жительства (по полису ОМС). Предоставление услуг осуществляется платно на основании договора об оказании медицинских услуг. Просьба перед получением услуги уточнять цены по телефону справочной службы +7 (347) 246-30-03 или в регистратурах клиник. © Права защищены.
Цервицит – симптомы и лечение
С воспалительными заболеваниями органов малого таза сталкивается не менее 50-65% женщин в возрасте от 20 до 45 лет. Среди этих болезней ведущее место, примерно 70% случаев, занимает цервицит – воспаление тканей шейки матки. Причем ученые предполагают, что цервицит встречается гораздо чаще, чем диагностируется врачами-гинекологами. Это связано с тем, что это заболевание достаточно часто протекает бессимптомно и обнаруживается только во время проведения профилактических осмотров или же когда женщина обращается к специалисту по поводу других заболеваний репродуктивных органов.
Отсутствие лечения и развитие хронической формы этого заболевания может привести к нарушению менструального цикла, повышению риска развития бесплодия и даже к такому предраковому заболеванию, как дисплазия. Это еще раз доказывает необходимость внимательного отношения к своему здоровью и регулярных посещений врача-гинеколога, во время которых можно выявить это заболевание и сразу же приступить к лечению.
Цервицит (код МКБ 10 – N72) представляет собой тотальный воспалительный процесс, который охватывает слизистую оболочку влагалищной части шейки матки – экзоцервицит или слизистую оболочку канала шейки матки – эндоцервицит. Поскольку в гинекологии все взаимосвязано и женские половые органы (вульва, влагалище и шейка матки) состоят в единой экосистеме, цервицит достаточно часто сопровождается вульвитом – воспалительным процессом, затрагивающим вульву, а также вагинитом (кольпитом) – воспалением слизистой оболочки влагалища.
Здоровых женщин от проникновения инфекции внутрь и развития различных болезней защищает слизь из цервикального канала, препятствующая росту патогенной микрофлоры. Шейка матки – это вторая линия защиты репродуктивной системы от инфекций. На страже здоровья стоят нормальный биоценоз и палочки Дедерлейна, которые производят молочную кислоту. Но при малейших нарушениях вредные микроорганизмы начинают атаку, и как следствие – развивается цервицит.
Классификация и причины появления цервицита
В зависимости от инфекций, вызывающих гинекологические заболевания, в том числе цервицит, специалисты из области женского здоровья используют следующую классификацию:
- неспецифические болезни, к развитию которых привела условно-патогенная флора, которая в норме населяет половые пути: микоплазма, уреаплазма. гарднереллы, грибки, стафилококки, стрептококки и кишечная палочка;
- специфические заболевания, к которым привела экзогенная флора – микроорганизмы, которые занесены в закрытые биологические системы из внешнего мира. Среди подобных микроорганизмов – хламидии, трихомонады и гонококки.
Одна из самых многочисленных групп возбудителей цервицита – это вирусы. У женщин, страдающих этим заболеванием, более чем в 85% случаев обнаруживают ВПЧ – вирус папилломы человека. Также в числе «виновников» – вирусы герпеса, аденовирус и цитомегаловирус. Иногда наблюдается сочетание нескольких инфекций. При вирусном поражении бывает достаточно непросто установить причину заболевания. Случается, что возбудителя болезни выявляют только при применении углубленных методов диагностики, а до этого женщина получает лечение, которое не оказывает никакого влияния на вирусы.
Вероятность развития цервицита повышается, если у женщины диагностирована эктопия – физиологическое состояние, при котором наблюдается изменение состава клеток шейки матки.
Также среди причин развития цервицита:
- прерывание беременности;
- травмы при установке или снятии внутриматочных средств контрацепции;
- последствия тяжелых родов;
- опущение внутренних органов вследствие перегрузок;
- некорректно проведенные инструментальные исследования матки;
- врожденные патологии органов малого таза;
- бесконтрольное применение антибактериальных препаратов;
- частая смена половых партнеров;
- любые травматичные манипуляции, которые затрагивают шейку матки.
Иногда это заболевание развивается с возрастом, тогда ставят диагноз «атрофический цервицит». К нему приводит нарушение гормонального фона и дефицит эстрогена в период ранней менопаузы. Слизистые оболочки постепенно истончаются и атрофируются. В этом случае лечить пациентку необходимо с учетом возрастных особенностей.
Симптомы цервицита
Симптомы заболевания чаще всего отсутствуют. Но если проявления все же наблюдаются, то в первую очередь клиника зависит от типа возбудителя.
Чаще всего встречаются следующие проявления этого заболевания:
- слизистые, сероватые или желтоватые гноевидные выделения из половых путей;
- зуд и жжение, дискомфорт при мочеиспускании;
- болезненные ощущения во время полового акта;
- в редких случаях – тянущая боль внизу живота и в области поясницы.
При неспецифическом цервиците, когда активизируется условно-патогенная флора, наблюдается примерно одинаковая клиника – например, непросто различить признаки болезни при микоплазме и уреаплазме. Если же причина заболевания – это специфические инфекции, клиническая картина при каждом недуге может различаться. Например, при гонорее наблюдаются достаточно обильные выделения и дизурия – нарушение мочеиспускания. Симптомы и признаки цервицита при трихомониазе – появление выделений зеленоватого оттенка с неприятным запахом. Лечение во всех случаях необходимо комплексное, с обязательным учетом причин, которые привели к развитию заболевания.
Что такое острый цервицит
Острая форма болезни отличается появлением симптомов, которые развиваются в максимально короткие сроки. В этот период женщину беспокоит выраженная воспалительная симптоматика. Слизистые шейки матки становятся отечными, могут наблюдаться небольшие кровотечения.
Заболевание может как охватывать определенные очаги в виде округлых зон, так и быть диффузным, т.е. распространяться на большую площадь шейки матки. Встречается также подострый цервицит, который до полугода проявляется слабовыраженными симптомами.
Что такое хронический цервицит
При хронической форме заболевания в области цервикального канала образуются утолщенные складки, наблюдаются дистрофические изменения клеток и увеличение объема шейки матки, т.е. гипертрофия. При воспалении в шеечном канале женщину беспокоят продолжительные мутные выделения, иногда гнойные.
Опасность цервицита и возможные осложнения
Выраженный воспалительный процесс, протекающий в области шейки матки, часто приводит к формированию рубцов, деформирующих шейку, – стенозу. Таким образом существенно сужается просвет цервикального канала, который проходит внутри шейки матки и соединяет маточную полость с женскими половыми путями. В репродуктивном возрасте это проявляется в виде развития нарушений менструального цикла и может стать одной из главных причин бесплодия. При полном сужении цервикального канала, когда он полностью зарастает, естественное зачатие становится невозможным.
Стеноз препятствует нормальному оттоку кровянистых масс во время очередной менструации, что может привести к внутреннему, внешнему эндометриозу и даже к состоянию, требующего немедленной помощи врача – скоплению крови в полости органа. Возможно развитие пиометры – скопления гноя в матке. При воспалении брюшины, к которой также может привести стеноз цервикального канала, может развиться перитонит и угрожающий жизни сепсис, требующий немедленных реанимационных мероприятий в условиях клиники.
Чем опасен цервицит при беременности
Хроническая форма заболевания повышает вероятность невынашивания беременности и преждевременных родов. Кроме того, плод может инфицироваться внутриутробно. А после родов нередко наблюдаются гнойно-септические осложнения, опасные для матери. При восходящем пути инфицирования, когда патогены проникают в полость матки через цервикальный канал, у плода во время первых месяцев вынашивания могут развиться врожденные пороки развития. Также встречается первичная плацентарная недостаточность, которая может стать причиной самопроизвольного выкидыша и неразвивающейся беременности.
Инфицирование также может привести к задержке внутриутробного развития и формированию вторичной плацентарной недостаточности. Встречаются локальные и генерализованные инфекционные поражения плода. Подобные нарушения, развившиеся во время позднего фетального периода в третьем триместре, способны серьезно нарушить развитие уже сформировавшихся органов ребенка и стать причиной таких трудно поддающихся лечению заболеваний как гидроцефалия (водянка головного мозга) или гидронефроз (водянка почки).
Как проходит диагностика цервицита
Малосимптомность заболевания, которая нередко наблюдается даже в острой стадии, значительно затрудняет диагностику. Это приводит к несвоевременному лечению и увеличивает риск перехода болезни в хронический цервицит, который плохо поддается медикаментозной терапии и может привести к осложнениям.
В первую очередь каждой женщине, которая подозревает у себя заболевания репродуктивных органов, необходимо клиническое гинекологическое обследование. Уже на первом приеме врач-гинеколог во время осмотра может обнаружить воспаленную гиперемированную шейку, а если беспокоит эндоцервицит – наружный зев будет выглядеть как ярко-красный ободок. Также при осмотре можно заметить слизистые выделения.
Для диагностики необходим мазок из влагалища – при воспалительном процессе наблюдается уменьшение количества полезных лактобацилл и могут присутствовать гонококки и трихомонады. При помощи ПЦР-диагностики можно определить возбудителей заболевания. Этот вид диагностики поможет поставить правильный диагноз даже в том случае, если болезнь протекает бессимптомно и в области шейки матки не видны изменения. Если причиной развития воспаления является ВПЧ, анализ поможет установить их онкогенность.
Для формирования комплексного представления о состоянии шейки матки при хроническом цервиците, особенно при выявлении ВПЧ, также применяются кольпоскопия и биопсия, которая проводится вне периода острого воспаления. В первую очередь необходим медицинский правильный подход – надо уточнить, какие факторы привели к развитию заболевания, что упростит лечение, сделает его максимально эффективным, недорогим и обеспечит профилактику развития осложнений.
Методы лечения цервицита
Основной целью терапии при цервиците является восстановление биоценоза влагалища – уникальной и сбалансированной экосистемы, которая и будет защищать женские половые органы от патогенных микроорганизмов. Подавление воспалительного процесса проводится при помощи антибактериальных, противогрибковых и противовирусных препаратов. Терапия проводится с применением местных или системных лекарственных средств в зависимости от типа возбудителя. Согласно отзывам, наиболее эффективным является комбинированное лечение.
В качестве лечения цервицита применяется консервативная терапия, но в случае сохранения аномальных изменений эпителия после лечения применяются деструктивные методы, в числе которых криодеструкция, химическое прижигание, лазерная вапоризация и лечение радиоволнами. При рубцовой деформации шейки матки, которая вызывает хроническое течение цервицита и препятствует репродуктивным планам женщины, может применяться хирургическое лечение.
Как показывает практика, возбудители заболеваний, которые приводят к цервициту, постоянно мутируют и тем самым усложняют лечение. Развивается резистентность к антибактериальным препаратам, когда патогены приобретают устойчивость и выживают при воздействии на них препаратов. Согласно данным ВОЗ, лекарственная устойчивость постепенно приводит к утрате эффективности антибактериальных и противогрибковых лекарственных средств, что осложняет или даже делает невозможным лечение различных заболеваний.
Бактериальные и вирусные инфекции подавляют иммунитет, что отражается на эффективности лечения. Именно поэтому при лечении болезней, подобных цервициту, необходимо также обращать внимание на противовирусные и иммуномодулирующие препараты, которые отличаются неспецифической активностью, т.е. способны бороться с большинством видом вирусов и при этом укрепляют иммунитет, что повышает эффективность комплексной терапии. Как подтверждают научные исследования, быстрота элиминации инфекций напрямую связана с состоянием местного иммунитета.
Препараты для лечения цервицита

Препарат ВИФЕРОН – это комплексный противовирусный иммуномодулирующий препарат, который содержит интерферон альфа-2b, обладающий широким спектром противовирусной активности и иммуномодулирующим действием, поэтому препарат применяется для лечения различных заболеваний. Препарат разрешен для лечения детей и взрослых, в том числе беременных женщин и лиц пожилого возраста. Препарат выпускается в форме суппозиториев, мази и геля. Для изготовления препарата ВИФЕРОН используется рекомбинантный интерферон, произведенный с помощью современных технологий. Отдел контроля качества проводит контроль всех поступающих партий сырья, материалов и выпускаемой готовой продукции по более чем 250 показателям.
Ученые рассказали о перспективах использования иммунотерапии препаратом ВИФЕРОН для коррекции иммунитета с целью снижения частоты рецидивов УГИ (урогенитальных инфекций), вызывающих цервицит, особенно при подготовке к беременности и в период беременности, что отмечено в ключевых практических руководствах для врачей. i
Иммунотерапия при цервиците и применение препарата ВИФЕРОН 500 000 МЕ (2 раза в сутки в течение 10 дней) в комплексной терапии УГИ, вызывающих цервицит, у женщин, включая беременных с 14-й недели, рекомендованы Российским обществом акушеров-гинекологов (РОАГ): ii « Рекомендуется коррекция иммунных нарушений, как фактора, поддерживающего рецидивирующее течение цервицита». iii
Эффективность применения суппозиториев ВИФЕРОН в комплексной терапии цервицита в виде снижения частоты рецидивов инфекций и цервицита, а также снижения необходимости деструктивного лечения шейки матки и сроков эпителизации в случае необходимости деструкции доказана медицинскими исследованиями.
Применение ВИФЕРОН в комплексной терапии цервицита бактериальной и грибковой этиологии снижает: iv
- необходимость деструктивного лечения шейки матки в 1,5 раза;
- частоту применения травматичных способов деструкции (эксцизии) в 3,5 раза;
- длительность эпителизации после деструкции на 7,7 дней.
Результаты наблюдения за пациентами в отдаленном периоде (через 6 месяцев терапии бактериального цервицита) i :
- отсутствие рецидивов ИППП в 100% случаев;
- снижение частоты бактериального вагиноза и кандидоза в 2,3 и в 2,2 раза;
- нормальные онкоцитологические мазки в большинстве случаев (77,5%);
- снижение частоты рецидивов фоновых заболеваний шейки матки (эктопии) в 1,8 раза.
Эффективность применения геля ВИФЕРОН при герпетическом цервиците: v
- отсутствие субъективных ощущений (жжение, болезненность в области
слизистых оболочек влагалища, влагалищной части шейки матки) на 2-е сутки; - отсутствие местной клинической симптоматики на 5-е сутки;
- длительность лечения в среднем составила 7 дней;
- восстановление иммунологических показателей у 96 % женщин после окончания курса терапии.
Справочно-информационный материал
Автор статьи
Источники:
i «Беременность ранних сроков. От прегравидарной подготовки к здоровой гестации» / под. ред. В.Е.Радзинского, А.А. Оразмурадова. – 3-е изд., перераб. и доп. – М.: Редакция журнала StatusPreasens. – 2018. – 800 с.
ii Гинекология: национальное руководство/ под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, И.Б. Манухина, В.Е Радзинского.- 2-е изд., перераб. и доп. – М.: ГЭОТАР-Медиа – 2019. – 1008 с; )
iii Гинекология: национальное руководство: краткое издание / под ред. Г.М. Савельевой, Т.Г. Сухих, В.Н. Серова, И.Б. Манухина, В.Е. Радзинского. 2-е издание перераб. И доп. – М.: ГЭОТАР-Медиа, 2020.
iv Нейфельд И.В., Рогожина И.Е. и др. Оптимизация комплексной терапии хронических цервицитов в рамках скрининга в амбулаторной практике // Вопросы гинекологии, акушерства и перинатологии. – 2018. – Т. 17. – № 3. – С. 14–24.
v Стрижаков А.Н., Каграманова Ж.А., Малиновская В.В. Воспалительные заболевания репродуктивной системы женщины. – Москва. – 2017. – 160 с.
Эндоцервицит
Эндоцервицит — это заболевание воспалительной природы, поражающее слизистую оболочку канала шейки матки.
Стаж работы 17 лет.
Статья проверена медицинским директором, врачом акушер-гинекологом высшей квалификационной категории Тяпкиной Мариной Анатольевной.
- Причины эндоцервицита
- Признаки и симптомы эндоцервицита
- Диагностика эндоцервицита
- Лечение эндоцервицита
- Профилактика эндоцервицита
- Нет времени читать?
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Причины эндоцервицита
Главная причина эндоцервицита — условно-патогенная микрофлора.
К основным ее представителям относятся:
- кокковые микроорганизмы — стрептококки, стафилококки;
- бактероиды;
- кишечная палочка.
Эти бактерии присутствуют в организме каждой женщины, но при нормальном функционировании иммунной системы не причиняют вреда. При снижении общих или местных защитных сил условно-патогенные бактерии начинают активно расти и размножаться, повреждают слизистую оболочку и приводят к развитию воспалительного процесса. Вторая по частоте причина эндоцервицита — микроорганизмы, передающиеся половым путем. В эту группу входят гонококки, хламидии, микоплазмы, трихомонады, грибки. Кроме непосредственных причин, ученые выделяют ряд предрасполагающих факторов.
При их воздействии вероятность развития заболевания значительно повышается. К основным из них относятся:
- воспалительные заболевания органов репродуктивной системы (вагинит, цистит, кольпит, аднексит, эндометрит, эрозия шейки матки);
- искусственные прерывания беременности, диагностические выскабливания, роды;
- опущение или выпадение органов малого таза;
- иммунодефицитные состояния;
- наличие внутриматочных средств контрацепции;
- снижение концентрации эстрогенов в крови (менопауза, нарушение работы яичников);
- спринцевания, проведенные без соответствующих показаний;
- половые контакты во время менструальных кровотечений.
В зависимости от характера течения эндоцервицит может быть острый и хронический.
Признаки и симптомы эндоцервицита
Симптомы хронического эндоцервицита зависят от таких моментов:
- характер течения болезни;
- этиологический фактор;
- индивидуальные особенности пациентки, состояние защитных механизмов;
- наличие сопутствующей патологии.
Основные симптомы эндоцервицита острого характера:
- интоксикационный синдром;
- патологические выделения из влагалища;
- болевые ощущения.
Интоксикационный синдром проявляется общей слабостью, повышением температуры тела, потливостью, снижением аппетита, повышенной утомляемостью. В большинстве случаев синдром имеет место при патологии гонококкового и трихомонадного характера. Если эндоцервицит вызван неспецифической флорой, данные признаки выражены слабо или отсутствуют вовсе.
Большое количество выделений из влагалища — самый частый, практически постоянный симптом эндоцервицита.
По характеру выделения могут быть слизистыми, слизисто-гнойными, гнойными, кровянистыми, сукровичными. По цвету — белыми, желтыми, красными, коричневыми, грязными. Нередко присутствует неприятный запах. Боль локализуется внизу живота, может иррадиировать во влагалище. Иногда признак появляется только во время или после полового акта. Постоянные болевые ощущения усиливаются после интимных контактов и чрезмерных физических нагрузок.
Диагностика эндоцервицита
Диагностика эндоцервицита проводится в три этапа:
- изучение жалоб и сбор анамнеза болезни;
- гинекологический осмотр;
- лабораторное и инструментальное исследование пациентки.
Первый этап, это, по сути, беседа, в ходе которой врач выясняет жалобы пациентки, устанавливает время и очередность их появления, изменчивость, выраженность, возможный провоцирующий фактор. Важно узнать, лечилась ли больная раньше, какими препаратами и каков был результат. Также доктор уточнит наличие других заболеваний, соберет данные о возможных аллергических реакциях, перенесенных травмах и операциях.
Следующий этап — осмотр в гинекологическом кресле. Проводится без специальной подготовки. Непосредственно перед осмотром женщине следует опорожнить мочевой пузырь, а гинеколог расскажет о последовательности проведения процедуры и возможных ощущениях. Вначале врач осмотрит шейку матки в зеркалах и возьмет мазки из влагалища, уретры и цервикального канала. Их отправят в лабораторию для дальнейшего исследования. Затем последует двуручное исследование, в ходе которого оценивается состояние матки и придатков. Полученные данные зависят от характера болезни и сопутствующей патологии, но обычно их достаточно, чтобы поставить предварительный диагноз «эндоцервицит». Для его подтверждения необходима инструментальная диагностика эндоцервицита.
Чаще всего пациенткам проводятся такие инструментальные тесты:
- общий анализ крови и мочи;
- определения уровня гормонов в крови;
- кольпоскопия;
- бактериологическое исследование выделений;
- ультразвуковое исследование;
- биопсия с последующим гистологическим исследованием образца.
Общий анализ крови показывает общее состояние организма и позволяет оценить работу иммунной системы. Так как эндоцервицит — заболевание бактериального генеза, в крови наблюдается повышение уровня лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов. В общем анализе мочи возможно появление бактерий и увеличение лейкоцитов.
Определение концентрации гормонов позволяет подтвердить недостаток эстрогенов, что может быть причиной патологии.
Кольпоскопия — инструментальный метод обследования, с помощью которого диагностируют не только эндоцервицит, но и другие заболевания шейки матки. Во время кольпоскопии гинеколог осматривает слизистую оболочку шейки матки при помощи увеличительной техники. Процедуру проводят в обычном гинекологическом кабинете, без предварительной подготовки. Противопоказания к тесту отсутствуют. Кольпоскопия может быть простая и расширенная. Простое исследование проводится как ориентировочное.
С его помощью оценивают такие параметры:
- форма и размер шейки матки;
- диаметр наружного зева;
- форма наружного зева;
- цвет слизистой оболочки;
- наличие изменений рельефа влагалищной части шейки матки;
- сосудистый рисунок.
Расширенная кольпоскопия заключается в осмотре шейки матки после ее обработки уксусной или салициловой кислотой. Вещество способствует сокращению сосудов и улучшению визуализации патологических изменений. Для подтверждения данных шейку матки обрабатывают раствором Люголя. Участки с патологическим эпителием окрашиваются менее интенсивно по сравнению с нормальной слизистой.
При хромокольпоскопии шейку окрашивают гематоксилином или толуидиновым синим красителем. В этом случае хуже окрашиваются нормальные клетки.
Для оценки состояния кровеносных сосудов применяют осмотр через зеленые и желтые фильтры, а также в ультрафиолетовых лучах.
Отдельная разновидность процедуры — микрокольпоскопия. Это прижизненное гистологическое исследование влагалищной части шейки матки. Проводится с окрашиванием или без такового, обычно после выявления патологически измененных участков в ходе расширенного обследования.
Бактериологическое исследование влагалищных выделений проводится с целью идентифицировать возбудителя и определить его чувствительность к антибактериальным средствам. Это обязательный тест перед назначением антибиотиков, так как позволяет выбрать наиболее эффективное средство.
УЗИ — наиболее простой, дешевый, но, в то же время высокоинформативный метод инструментальной диагностики. С его помощью можно выявить признаки воспаления в органах репродуктивной системы, объемные новообразования, врожденные пороки. На сегодняшний день применяются две ультразвуковых методики — трансабдоминальная и трансвагинальная. В первом случае осмотр проводится через нижнюю часть брюшной стенки. Перед осмотром женщине нужно наполнить мочевой пузырь, так как в воздушной среде ультразвуковые волны рассеиваются. При трансвагинальном осмотре датчик вводят во влагалище. Обследование проводится без предварительной подготовки.
Биопсия с последующим гистологическим исследованием образца — самый точный метод обследования. В ходе осмотра доктор отщипывает небольшой кусочек ткани шейки матки на границе здорового и патологически измененного участков. Образец исследует патоморфолог и составляет заключение.
В спорных случаях показана компьютерная или магнитно-резонансная томография, гистероскопия. Их цель — провести дифференциальную диагностику и поставить окончательный диагноз. Как правило, данные процедуры показаны при неинформативности более простых диагностических методик, или когда данные предыдущих методов исследования противоречат друг другу, клинической картине заболевания.
Лечение эндоцервицита
Лечение эндоцервицита проводится в амбулаторном режиме. В тяжелых случаях или при наличии осложнений пациентку госпитализируют в специализированное отделение. Пациенткам, которым поставлен диагноз «эндоцервицит», рекомендуют такие группы препаратов:
- антибактериальные;
- противовоспалительные;
- эубиотики.
Антибактериальные средства назначаются согласно результатам теста на чувствительность. Их цель — устранить причину заболевания. Это основная группа применяемых лекарств. По показаниям применяют комбинацию из антибиотиков и антипротозойных, а также добавляют противогрибковые препараты.
Лекарства из противовоспалительной группы снижают активность воспалительного процесса, уменьшают болевые ощущения. Эубиотики восстанавливают кишечную и влагалищную микрофлору. При необходимости назначают терапию сопровождения — противоаллергические средства, препараты, улучшающие работу печени, гормональную заместительную терапию. В каждом случае схема лечения составляется индивидуально. Дозы лекарств, длительность курса рекомендует врач. В периоды ремиссии показано санаторно-курортное и физиотерапевтическое лечение эндоцервицита. Чаще всего применяют ультразвук и электрофорез с рассасывающими препаратами. Процедуры помогают предотвратить появление спаек, уменьшают воспаление, повышают активность регенераторных процессов, способствуют быстрейшему выздоровлению пациентки.
В целом прогноз заболевания благоприятен, но при неправильном или несвоевременном лечении развиваются осложнения эндоцервицита. К основным из них относятся:
- полипы шейки матки;
- восходящее распространение инфекции, поражение мочевыделительных путей;
- эрозия, дисплазия шейки матки;
- злокачественные заболевания.
Одно из самых неприятных последствий заболевания — бесплодие. В таких случаях пары вынуждены прибегать к вспомогательным репродуктивным технологиям.
Профилактика эндоцервицита
Профилактика эндоцервицита неспецифическая. Так как эндоцервицит — это заболевание воспалительной природы, на первый план выходят соблюдение правил личной гигиены и регулярные профилактические осмотры у гинеколога. Диагностированные воспалительные заболевания нужно лечить как можно раньше, строго соблюдая все рекомендации врача. Только таким способом можно предотвратить хронизацию процесса и осложнения эндоцервицита
После перенесенного острого эпизода женщинам показана вторичная профилактика эндоцервицита. Такие пациентки пребывают на диспансерном учете. Кроме обычного профилактического осмотра, им показано регулярное гистологическое, бактериологическое исследование, а также кольпоскопия. В клинике «АльтраВита» работают гинекологи с большим опытом работы. Учреждение оснащено всем необходимым для вашего полноценного обследования и лечения. Все процедуры проводятся в одной клинике, по предварительной записи. Вам не нужно делать переезды в другие лаборатории для сдачи анализов и стоять в длинных очередях. Весь персонал предельно вежлив. Если вы хотите обследование и лечение может быть проведено с соблюдением полной анонимности. Чтобы записаться на прием, вам достаточно позвонить по указанному номеру телефона или заполнить электронную анкету.
У вас есть вопросы? Проконсультируйтесь с нашими опытными врачами и эмбриологами.
Эндоцервицит: причины, симптомы и лечение
Эндоцервицит широко распространен в гинекологии и на приеме у гинеколога встречается у 4-5 из 10 пациенток.
Зачастую он длительное время протекает незаметно для самих женщин, поэтому диагноз устанавливается преимущественно во время планового осмотра.
1. Что такое эндоцервицит?
Шейка (Cervix) – это нижний отдел матки. Она имеет цилиндрическую или коническую форму, а ее конец выходит во влагалище, образуя влагалищную часть шейки матки (сокращенно ШМ).
В центре расположен цервикальный канал (сокращенно ЦК), представляющий собой полую трубку со складчатой внутренней поверхностью. Внутреннее отверстие канала открывается в полость матки, а наружное – во влагалище.
Внутренняя поверхность ЦК имеет многочисленные железы, продуцирующие шеечную слизь.

Характер этой слизи подчиняется действию гормонов, вырабатываемых в яичниках, и имеет разные характеристики в разные фазы менструального цикла. Ее основная функция – предупреждение проникновения инфекции из влагалища в полость матки.
Эндоцервицит – это инфекционно-воспалительное заболевание слизистой оболочки цервикального канала. Он часто сочетается с воспалением вульвы, влагалища (вульвовагинитом, экзоцервицитом) и редко встречается сам по себе.
В зависимости от причины, вызвавшей воспаление, эндоцервициты бывают:
- 1 Специфическими – возникают при заражении специфической флорой, например, хламидиями, гонококками, герпетической инфекцией.
- 2 Неспецифическими – вызываются обычной патогенной флорой.
- 3 Атрофическими – развиваются вследствие дегенеративных процессов (это одна из форм неспецифического эндоцервицита, который возникает на фоне сбоя гормональной регуляции).
По характеру течения эндоцервицит может быть острым и хроническим.
При остром воспалении микроорганизмы находятся на поверхности эпителия, они повреждают преимущественно наружные слои слизистой оболочки.
При хроническом – инфекция проникает глубоко внутрь, затрагивая даже подслизистый слой стенки цервикального канала. Это сопровождается перерождением тканей, фиброзом, возникновением предраковых состояний.
2. Причины возникновения
Возбудителями острого неспецифического эндоцервицита обычно становятся представители условно-патогенной флоры, в норме присутствующие во влагалище в минимальных количествах, – гарднереллы, кишечная палочка, клостридии, бактероиды, различные кокки (стафило-, энтеро-, стрептококки), энтеробактерии, клебсиеллы, протей и др.
Ведущими факторами риска являются:
- 1 Беспорядочные половые связи и незащищенный секс.
- 2 Травмы в процессе родов.
- 3 Аборты и другие внутриматочные вмешательства.
- 4 Нарушение правил гигиены при использовании тампонов, интравагинальных контрацептивов.
- 5 Острые инфекционные заболевания матки и ее придатков.
- 6 Дисбиоз влагалища, возникший на фоне лечения антибиотиками или препаратами, угнетающими иммунную систему.
- 7 Половые контакты во время менструации.
Большинство случаев хронического эндоцервицита начинается с острой фазы, а затем хронизируется на фоне следующих факторов:
- 1 Наличие постоянного источника инфекции – хронических гинекологических заболеваний (эндометрита, вагинита и т.п.).
- 2 Длительно протекающий дисбиоз влагалища.
- 3 Снижение местного иммунитета вследствие гормональных нарушений, в том числе при климаксе или дисфункции яичников.
- 4 Частое травмирование шейки матки: грубый секс, неверное использование приспособлений для дополнительной стимуляции.
- 5 Пролапс.
- 6 Тяжелые болезни, приводящие к снижению иммунитета – сахарный диабет, заболевания крови и др.
- 7 Отсутствие адекватного лечения острой формы.
3. Симптомы и диагностика
В связи с тем, что заболевание в изолированном виде практически не встречается, женщина приходит на консультацию к гинекологу с жалобами по иному поводу, а уже во время осмотра диагностируется эндоцервицит.
3.1. Признаки воспаления
Жалобы, которые могут привести к гинекологу при воспалении цервикального канала в сочетании с вульвовагинитом, эндометритом, аднекситом:
- 1 Обильные выделения из половых органов, при этом они могут неприятно пахнуть, сопровождаться зудом и раздражением кожи и паховых складок.
- 2 Жжение и зуд в области промежности, влагалища, вульвы.
- 3 Боли и дискомфорт внизу живота.
- 4 Сбои менструального цикла.
- 5 Болезненность, дискомфорт, кровотечения и кровомазание при половом акте.
- 6 Сухость влагалища.
При визуальном осмотре признаками эндоцервицита являются:
- 1 Острый – наличие эрозий, покраснение шейки матки возле ее зева, отечность слизистой, наличие точечных кровоизлияний, выделений гнойного и слизисто-гнойного характера из канала.
- 2 Хронический – выделения из канала скудные или отсутствуют, псевдоэрозии, повышенная кровоточивость слизистой, возможны полипы и предраковые состояния.
Помимо этих симптомов при ЗППП и кандидозе будут наблюдаться соответствующие признаки.
Например, при молочнице – творожистые выделения, при герпетической инфекции – типичные пузырьки и эрозии.
4. Методы диагностики
После гинекологического осмотра для подтверждения диагноза эндоцервицит назначаются:
- 1 Расширенная кольпоскопия.
- 2 Анализы на ИППП.
- 3 УЗИ органов малого таза.
- 4 Микроскопия мазка на флору и бактериологическое исследование микрофлоры.
- 5 Мазок на онкоцитологию.
4.1. Кольпоскопия
Шейка матки в области наружного зева отечна, гиперемирована, может кровоточить.
При обработке раствором Люголя выявляются участки слизистой оболочки с расплывчатыми краями, имеют место гноевидные выделения, эрозии.
4.2. Трансвагинальное УЗИ
То, что увидит доктор во время проведения УЗИ, зависит от степени распространенности воспалительного процесса и длительности его существования.
При хроническом воспалении наблюдаются явления гиперплазии и дистрофии.
УЗИ-признаками острого эндоцервицита являются:
- 1 Зияние цервикального канала (расширение его просвета).
- 2 Наличие в центре анэхогенной дорожки (жидкого содержимого).
- 3 Мелкие кисты и инфильтраты по ходу канала.
- 4 Утолщение его стенок.
- 5 Наличие уплотнений шейки матки, ее повышенная эхогенная плотность.
ЭХО-признаки хронического эндоцервицита:
- 1 Кистозно-деформирующий – расширение канала (вид анэхогенной полоски), наличие кист, кистозная деформация шейки матки.
- 2 Рубцово-деформирующий – склерозирование, рубцовые деформации, полипы и ложные кисты цервикального канала.
4.3. Мазок на флору
В мазке можно обнаружить эпителиальные клетки без явлений атипии, лейкоциты (более 15 в поле зрения), при хроническом процессе – клетки, расположенные около базальной мембраны.
При специфическом воспалении возможно обнаружение мицелия грибков, нетипичной микрофлоры: гонококков, трихомонад и т. д.
При бактериологическом исследовании выделяется патогенная и условно-патогенная флора в высоких титрах (10 в пятой – 10 в восьмой степени КОЕ/мл).
4.4. Анализы на ИППП
Выполняются ПЦР, ИФА и другие исследования для идентификации возбудителей инфекций, передающихся половым путем.
Такой комплекс обследования помогает выявить возможные причины болезни, подтвердить диагноз, а также исключить половые инфекции, предраковые состояния, эндометрит и другие осложнения.
При получении результатов важно не заниматься расшифровкой самостоятельно и не волноваться напрасно.
5. Особенности лечения
Лечение эндоцервицита комплексное, включает разные мероприятия, направленные на ликвидацию воспаления, нормализацию микрофлоры влагалища и коррекцию сопутствующей патологии.
5.1. Антибиотики и антисептики
В зависимости от конкретной ситуации могут использоваться местные и системные антибиотики и антисептики. При обнаружении ЗППП проводят ее лечение – сифилиса, гонореи, трихомониаза, хламидиоза и т. д.
При беременности многие препараты противопоказаны, поэтому их подбирать должен только лечащий врач.
Таблица 1 – Препараты для лечения эндоцервицита
| Инфекция | Местно, во влагалище | Таблетки для приема внутрь | Инъекции |
|---|---|---|---|
| Трихомониаз | Метронидазол (Клион-Д, Метровагин), Клиндамицин, Генферон, Циклоферон в сочетании с антибиотиками в виде таблеток | Метронидазол, Тинидазол, Орнидазол | — |
| Хламидиоз | Комплексные свечи: Тержинан, Полижинакс, Нео-пенотран в сочетании с таблетками | Доксициклин (Юнидокс Солютаб), Азитромицин (Сумамед, Хемомицин), Офлоксацин (Заноцин) | — |
| Микоплазмоз (M. genitalium) | Джозамицин, Моксифлоксацин, Доксициклин | — | |
| Неспецифическая (кокки,бактероиды, гарднереллы, энтеробактерии) | Нистатин/нифурантел (Макмирор Комплекс), тернидазол/преднизолон/нистатин/неомицин (Тержинан)и другие комплексные свечи, хлоргексидин (Гексикон), деквалиния хлорид (Флуомизин) | Азитромицин (Сумамед), доксициклин (Юнидокс Солютаб), офлоксацин (Заноцин), левофлоксацин (Таваник), Метронидазол (Трихопол), Орнидазол | Гентамицин (в/м), метронидазол, клиндамицин (в/в), цефтриаксон (в/м), цефиксим (в/м) |
| Грибковая (кандидоз) | Натамицин (Пимафуцин), Бутоконазол (Гинофорт), Эконазол (Гино-Певарил), Клотримазол и др. | Флуконазол (Дифлюкан, Микосист), при тяжелых формах: Кетоконазол, Итраконазол | — |
5.2. Нормализация флоры
С этой целью при эндоцервиците используются преимущественно местные средства, например, свечи с бифидо- или лактобактериями (Бифидобактерин, Лактобактерин, Гинофлор).
При необходимости терапия дополняется приемом препаратов, содержащих такие же бактерии, внутрь (Лактобактерин, Линекс, Бифиформ, Аципол и др.).
5.3. Дополнительные методы
- 1 Укрепление иммунитета – инъекции интерферона, свечи во влагалище, содержащие интерферон (Кипферон), воздержание от беспорядочных половых связей, незащищенного секса, отказ от алкоголя, курения, полноценная диета.
- 2 Физиотерапия – при остром эндоцервиците показаны УВЧ, УФО, при хроническом назначаются магнитотерапия, электрофорез, диадинамические токи, вагинальная лазеротерапия, дарсонвализация.
- 3 При гормональном дисбалансе – коррекция гормонального фона.
5.4. Операции
Показаны удаление крупных кист, представляющих собой пузырьки со слизистым секретом желез при закупорке их выводных протоков (они при эндоцервиците часто содержат микробы), а также резекция полипов.
Остальные виды хирургического лечения используются при сочетании воспаления цервикального канала с рубцовой деформацией, эрозией, эктопией и дисплазией. Это:
- 1 Диатермокоагуляция.
- 2 Радиоволновая петля.
- 3 Криодеструкция.
- 4 Лазер.
- 5 Электрокоагуляция.
- 6 Пластика.
Лечить эндоцервицит народными средствами без консультации врача не имеет смысла.
5.5. Как оценить эффект терапии?
Лечение эндоцервицита считается эффективным, если:
- 1 В мазках значительно уменьшается количество лейкоцитов, исчезают измененные клетки, степени чистоты влагалища соответствуют 1-2.
- 2 При гинекологическом осмотре и кольпоскопии исчезают признаки воспаления (отечность тканей, гиперемия), выделения приобретают естественный, физиологический вид.
6. Профилактика
Необходимо регулярно проходить гинекологические профилактические осмотры с обязательным взятием мазков на микрофлору и атипичные клетки.
Пренебрежение этой рекомендацией приводит к тому, что болезнь не лечится своевременно, а пускается на самотек и переходит в хроническую форму.
Важно соблюдать гигиену, отказаться от беспорядочных половых связей и незащищенного секса, воздержаться от интимной близости во время месячных.
С целью укрепления иммунной системы следует сбалансированно питаться, отказаться от алкоголя, курения.
Эндоцервицит (воспаление цервикального канала)
Эндоцервицит — это гинекологическая патология, которая нарушает работу слизистой оболочки канала матки. У девушек с эндоцервицитом также часто на осмотре у гинеколога обнаруживают другие патологии: эрозию, эндометрит, кольпит.
Влагалище и матка соединяются между собой цервикальным каналом. Если женщина еще не рожала, канал имеет круглую форму, после родов он становится поперечным. Этот канал покрыт слизью, которая образуется из слизистых желез. Слизь защищает органы и оказывает бактерицидное действие. Но бывают ситуации, когда болезнетворные организмы попадают в канал и начинает развиваться эндоцервицит.
Не каждая женщина реагирует на дискомфортные ощущения в животе и появление выделений. Чаще на эти симптомы не обращают внимание, думая, что пройдет само. Но важно помнить о том, что гинекологические воспалительные процессы нарушают работу всего организма. Признаки любого заболевания могут стать причиной попадания инфекционных микроорганизмов в органы, которые отвечают за вынашивание плода.
Виды эндоцервицита
Эндоцервицит бывает двух видов:
- Специфическим.
Развивается из-за попадания половым путем инфекций: грибка, хламидиоза, гонореи, трихомониаза. - Неспецифический.
Появляется из-за нарушений работы микрофлоры во влагалище.
Эндоцервицит шейки матки не передается половым путем, а развивается из-за бактериального вагиноза. К симптомам относятся болевые ощущения внизу живота, которые отдают в спину, боль во время полового акта, болезненное мочеиспускание.
По давности эндоцервицит бывает:
- Хроническим.
С наличием выделений, которые сопровождаются нарушением менструального цикла, болью в области спины. - Острым.
С обильными выделениями, которые провоцируют появление зуда и жжения во влагалище, тогда женщина может чувствовать боли режущего характера при хождении в туалет, боли во время секса.
По форме эндоцервицит бывает: очаговым и диффузным.
Также выделяются гонорейный и трихомонадный эндоцервицит. Для этих видов характерны гнойные выделения, которые имеют специфический запах. Женщина чувствует боль в области живота, поднимается температура тела, появляются признаки интоксикации: быстрая утомляемость, вялость, отказ от еды.
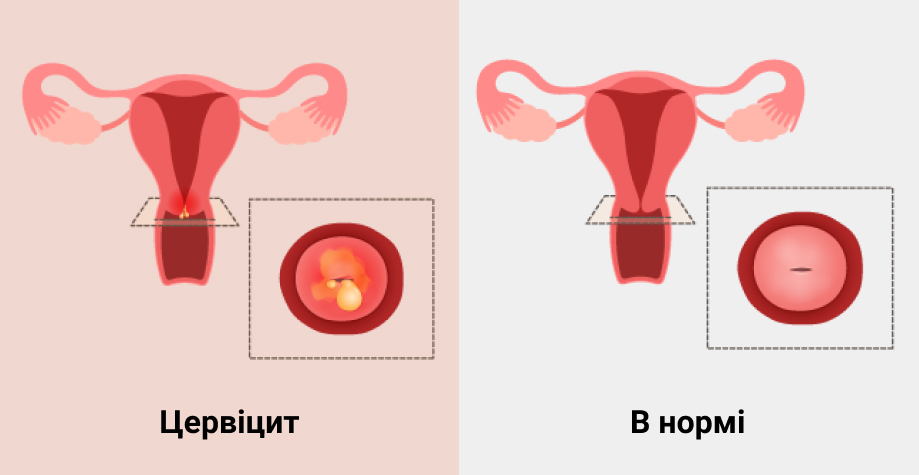
Причины эндоцервицита
Основные причины эндоцервицита — развитие микробов в организме:
- клеточных микробов: хламидий, микоплазм, уреаплазм;
- возбудителей специфического вида: бактерий трихомоноза, инфекций гонококка;
- микрофлоры влагалища с патологиями, дрожжевых грибков;
- вирусов: герпеса, цитомегаловируса.
Причинами эндоцервицита также считаются следующие факторы:
- эрозия;
- цистит;
- эндометрит;
- опущение влагалища или матки;
- слабая иммунная система;
- установка ВМС;
- интимная жизнь с несколькими партнерами;
- менопауза;
- травмы шейки матки во время родовой деятельности, аборта или выскабливания.
В медицинском центре МЕДИКОМ работают квалифицированные и профессиональные гинекологи, которые оказывают качественную диагностику и лечение. Каждая женщина должна следить за своим здоровьем и раз в полгода проводить гинекологический осмотр.
Пути заражения эндоцервицитом
Заражение эндоцервицитом происходит через половой акт, если он был незащищенным.
Также развитию эндоцервицита способствуют изменения, связанные с возрастом, которые истончают слизистую оболочку и перестают защищать цервикальный канал.
Симптомы эндоцервицита
Симптомы эндоцервицита заключается в следующих проявлениях:
- наблюдаются слизистые выделения с гноем из влагалища;
- появляются нарушения и болезненность при мочеиспускании;
- возникают тянущие боли в области живота.
Признаки эндоцервицита острого вида — выделения из влагалища с гноем, зуд, боль внизу живота.
Симптомы эндоцервицита хронического вида почти не проявляются, потому что при этом типе заболевания участки слизистой заживляются.
Особенности эндоцервицита при беременности
При беременности за защиту матки и плода отвечает цервикс. Начало развития воспалительного процесса может привести к попаданию микробов к эмбриону.
Если у женщины наблюдается хроническое воспаление цервикального канала, то существует риск самопроизвольного аборта, выкидыша или тяжелого восстановления после родов.
В первом триместре эндоцервицит провоцирует развитие пороков у плода и появление плацентарной недостаточности. Эти патологии могут привести к замершей беременности, выкидышу. А также ребенок может родиться с признаками задержки в развитии.
Развитие эндоцервицита шейки матки во втором и третьем триместре вызывает у плода появление аномалий и псевдоуродства. Важно, чтобы инфекция не попала в околоплодные воды. В противном случае может случиться гибель эмбриона.
При беременности эндоцервикс провоцирует:
- увеличение тонуса матки;
- гипоксию плода;
- преждевременные роды;
- выкидыш.
Каждая будущая мама должна думать о своем здоровье и здоровье ребенка, поэтому всегда нужно посещать врача-гинеколога и при возникновении каких-либо патологий, следовать его рекомендациям.
Осложнения эндоцервицита
Развитие эндоцервицита шейки матки опасно при несвоевременном лечение, что может привести к развитию осложнений. Запущенный воспалительный процесс вызывает:
- переход инфекции на рядом расположенные органы: маточные придатки, брюшную полость;
- появление бартолинита;
- развитие злокачественного новообразования в шейке матки. Чаще всего опухоль появляется у женщин, в организме которых эндоцервикс развивается параллельно с вирусом папилломы.
Последствием эндоцервицита является бесплодие и появление других гинекологических патологий.
Диагностика эндоцервицита
Диагностика эндоцервицита заключается в прохождении обследования у гинеколога. Осмотр позволяет выявить наличие патологий в женских половых органах. Бывают ситуации, когда гинекологическое заболевание не имеет симптомов. Диагностика эндоцервицита бывает объективная и субъективная.
Использование субъективных методов заключается в выслушивании жалоб от пациента и сборе анамнеза. На этом этапе гинеколог делает вывод о наличии диагноза.
Объективная диагностика — это гинекологический осмотр. На острое течение патологии указывают такие визуальные признаки эндоцервицита: петехии, гиперемия в шейке матки, кровоточивость. Гинеколог при осмотре обращает внимание на характер выделений: гнойный или слизистый.
Для того чтобы точно поставить диагноз, врач назначает проведение следующих обследований:
- Взятие мазка.
Помогает изучить состояние микрофлоры влагалища. Воспаление в этом месте приводит к сниженному количеству лактобактерий, возникновению различных заболеваний. - РАР-тест исследует ткани цервикса.
Если в мазке выявляется дискератоз, дополнительно назначается биопсия как метод диагностики. - Биопсия эпителия.
Исследование гистологии цервикального канала. У пациента под местной анестезией берется фрагмент эпителия для лабораторного изучения. - Кольпоскопия.
Метод, который окончательно помогает подтвердить воспаление цервикального канала. - ПЦР-тест.
Определяет, какие ДНК-вирусы являются возбудителем цервицита. С помощью этого теста также определяется наличие вируса папилломы.
В качестве дополнительного обследования врач может назначить УЗИ органов малого таза и диагностическую гистероскопию.
Лечение эндоцервицита
Курс лечения эндоцервицита заключается в купировании воспаления, устранении сопутствующих патологий и факторов, которые стали причиной патологии.
Лечение эндоцервицита осуществляется в несколько этапов:
- антибактериальная, противогрибковая и противовирусная терапия. Она оказывает местное и системное воздействие. В период менопаузы женщинам назначается принятие гормональных средств, которые восполняют дефицит эстрогенов;
- восстановление микрофлоры слизистой оболочки. Для предупреждения рецидива патологии применяются эубиотики.
Дополнительным лечением эндоцервицита является физио- и иммунотерапия. Для эффективного избавления от патологии обращайтесь в медицинский центр МЕДИКОМ. Клиника используется только современные методы лечения, что позволяет навсегда избавиться от заболевания и сохранить свое женское здоровье.
Операции при эндоцервиците
Хирургическое вмешательство при эндоцервиците применяется только в тех случаях, когда есть сопутствующие заболевания шейки матки. Для женщин, которые не рожали, используются более щадящие операции. Но если они не дают результатов, то врач имеет право изменить методы лечения.
При эндоцервиците проводится:
- Прижигание азотной, уксусной или щавелевой кислотой.
Лекарственные препараты с помощью тампона наносятся на воспалительные участки. В данной операции отсутствует рубцевание. - Криодеструкция.
Прижигание углеродом или жидким азотом. Основной особенностью данного метода является то, что очаг воспаления должен точно соответствовать размерам инструмента. Криодеструкция основывается на замораживании воспалительного процесса. После заживления эпителий не формируется и не рубцуется. - Вапоризация лазером.
Лазер разогревает и убивает клетки патологии. Этот метод рекомендуется девушкам, которые только планируют стать мамой. - Радиоволны.
Процедура основывается на образование нового эпителия, проходит без боли. - Аргоноплазменная абляция.
Радиоволна действует на воспаление цервикального канала бесконтактным методом. Отсутствует формирование грубых рубцов. - Электрохирургическая петлевая эксцизия.
Этот метод используется для женщин, которые имеют хронический эндоцервицит. С помощью петли берется часть эпителия, что способствует прижиганию мелких сосудов. Далее материал обязательно подвергается лабораторному исследованию.
Хирургическое лечение назначается при одновременной диагностике у пациентки эндоцервицита, папилломатоза, дисплазии и полипов. Главное показание — деформация и рубцевание шейки матки. Операционное вмешательство проводится только в стационарном учреждении.
Профилактика эндоцервицита
Профилактика эндоцервицита заключается в соблюдении следующих правил:
- регулярный осмотр у гинеколога (1 раз в полгода);
- грамотное использование контрацептивов как местных, так и оральных. Препарат должен назначаться только гинекологом после сдачи всех необходимых анализов;
- правильное планирование беременности;
- один половой партнер. Женщина из своей жизни должна исключить беспорядочные половые связи.
При эндоцервиците важно своевременно выявить патологию для того, чтобы исключить риск возникновения заболеваний мочеполовых органов.
Советы и рекомендации
Перед гинекологическим осмотром не рекомендуется делать спринцевание и санацию. Также необходимо воздержаться от полового акта на 3 дня. Для получения правильных результатов осмотр проводится после менструации.
Вопрос-Ответ
Что означает диагноз «хронический эндоцервицит»?
Хронический эндоцервицит — это длительное воспаление слизистой оболочки эндоцервикса. Цервикальный канал соединяет полость матки и влагалище. Чаще всего заболевание развивается у женщин, которые часто меняют сексуальных партнеров. Для хронического эндоцервицита характерна бессимптомная или вялотекущая клиническая картина. Основным признаком патологии являются постоянные выделения неприятного запаха и цвета, мутные, возможно, с примесью крови.
Чем опасен эндоцервицит?
Острый эндоцервицит без надлежащего лечения быстро переходит в хронический. К тяжелым осложнениям эндоцервицита относятся бесплодие, эндометрит, аднексит (сальпингоофорит), хронический вагинит и рак шейки матки.
Чем эндоцервицит отличается от экзоцервицита?
При экзоцервиците происходит воспаление, задевающее влагалищную часть шейки матки. Локализация патологического процесса наблюдается только на участке, выступающем в полость влагалища. В отличие от экзоцервицита, эндоцервицит характеризуется воспалением слизистой всего цервикального канала шейки матки.
Эндоцервицит: нужно ли лечить партнера?
Эндоцервицит не передается исключительно половым путем. Если заболевание вызвано наличием инфекции, передающейся при сексуальных контактах, то лечить от инфекционного заболевания нужно обоих партнеров.
Сколько дней лечится эндоцервицит?
Длительность лечения эндоцервицита зависит от причин, вызвавших заболевание и сопутствующих патологий у женщины. Только после консультации у гинеколога и сдачи всех необходимых анализов врач подбирает методы и схему лечения эндоцервицита.
Может ли эндоцервицит перейти в рак?
Одним из тяжелых последствий эндоцервицита есть рак шейки матки. Подтвердить наличие онкообразования и определить стадию развития рака можно, сделав биопсию шейки матки.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Эндоцервицит: симптомы, диагностика, лечение
Что это такое эндоцервицит, каковы его симптомы и лечение, знают специалисты клиники Dr.AkNer. У нас вы можете пройти комплексное обследование и получить адекватную помощь.

Очаг воспаления, спровоцированный патогенными микроорганизмами и расположенный в канале шейки матки, получил название эндоцервицит. Проблема опасна целым рядом возможных осложнений: бесплодие, онкология, генерализация воспалительного процесса. В клинике Dr.AkNer вы можете рассчитывать на квалифицированную медицинскую помощь. Наши врачи имеют большой опыт терапии женских заболеваний, обеспечивают эффективное комплексное лечение и полную конфиденциальность.

Этиология
Лечение эндоцервицита шейки матки всегда предполагает ликвидацию причины воспаления. В норме цервикальный канал защищен слизью, которую выделяют трубчатые железы. Распространение болезнетворных микроорганизмов снижает барьерную функцию, способствует развитию воспалительного процесса.
Чаще всего причиной патологии становятся заболевания, передающиеся половым путем. К возбудителям эндоцервицита относят:
вирусы герпеса, Эпштейна-Барра, цитомегаловирус;
бледную трепонему, гонококк, трихоманаду;
условно-патогенную микрофлору влагалища и дрожжевые грибки.
Еще одной причиной воспаления могут быть возрастные изменения слизистой. В результате нарушения гормонального баланса наблюдается ее истончение, которое влечет за собой потерю барьерных функций. Это в свою очередь приводит к разрывам шейки и формированию эрозий.
Виды заболевания
Выбор препарата при лечении эндоцервицита зависит от типа заболевания. Различают специфическую и неспецифическую форму.
Первая вызвана конкретным патогеном (наиболее часто встречается трихомонадный и гонорейный тип). Для патологии характерно острое начало с гнойными выделениями. Состояние может сопровождаться повышением температуры и симптомами интоксикации, характерны боли внизу живота.
Неспецифический эндоцервицит, чаще всего, становится результатом снижения иммунитета или стресса. Его вызывает нормальная микрофлора влагалища, которая преодолевает защитный барьер. Нередко причиной патологии является бактериальный вагиноз. Для неспецифического цервицита характерны боли в нижней части живота с иррадиацией в поясницу, мочеиспускание учащенное, болезненное. Многие пациентки жалуются на дискомфорт при сексуальном контакте.
По времени течения различают острую и хроническую форму. Первая манифестирует обильными выделениями и чувством дискомфорта во влагалище, также может сопровождаться нарушением менструального цикла, болезненностью при мочеиспускании и коитусе.
Хронический эндоцервицит клинически проявляется мягче, выделения умеренные по количеству, болевой синдром не ярко выражен. Кроме нарушения цикла к состоянию может добавиться снижение репродуктивной функции вплоть до бесплодия.
Патогенез
Симптомы, как и лечение эндоцервицита, зависят от конкретного возбудителя. Немаловажную роль играет иммунитет женщины. Как правило, патология долго протекает без специфических симптомов, может сопровождаться следующими признаками:
зуд во влагалище;
болевые ощущения внизу живота;
выделения из влагалища слизистого и гнойного характера.
При хроническом течении очаг воспаления способен полностью или частично перекрыть просвет цервикального канала. Это в свою очередь приводит к затруднению оттока менструальных выделений, формирует болевой синдром. Непроходимость является одной из причин бесплодия.
Диагностика
Как лечить эндоцервицит, зависит от возбудителя заболевания. Именно поэтому врач обязательно назначает анализы на инфекции, передающиеся половым путем. Кроме этого, диагностика включает в себя следующие исследования:
мазок из цервикального канала для идентификации инфекции и проверки ее чувствительности к антибиотикам;
цитологическое исследование пораженного эпителия;
Лечение для каждой пациентки разрабатывается индивидуально в зависимости от общего состояния здоровья, возраста женщины и возбудителя патологии.

Терапия
Лечение цервицита хронической и острой формы предполагает комплексный подход. Терапия направлена на локализацию воспаления, ликвидацию патогена, восстановление нормальной флоры влагалища. В курсе присутствуют следующие препараты системного и местного воздействия:
эубиотики для восстановления флоры и предупреждения рецидивов.
В качестве дополнительной терапии могут привлекаться иммунокоррекция и физиолечение.
В клинике Dr.AkNer вас ждут внимательный персонал и современные протоколы лечения. Записаться на прием к специалисту можно по телефону или через форму на сайте.

Задать вопрос или записаться на прием
Введите свое имя и номер телефона. Специалисты Клиники Dr. AkNer свяжутся с Вами, проконсультируют Вас по интересующим вопросам и запишут на прием в клинику в удобное для вас время.


